Заболевания придатков кожи
4 поста
4 поста
6 постов

1 пост

1 пост
Ответ на пост:
Пока читала эту историю в принципе ничего против такого метода воспитания не имела, каждый родитель несёт личную ответственность за жизнь и здоровье своих детей и разгребать последствия тоже будет лично. Но дойдя до постскриптума, где автор с самоуверенно несёт вредоносную дичь об отсутствии связи переохлаждения с воспалением лёгких, да ещё и угрожает написанием постов про болезни детей детей и закаливание, тут я уже не выдержала.
Итак, сам постскриптум, чтоб не было как в посте про антипрививочников, который удалили и люди не понимали о чём речь.
P.S. Пишу спустя 14 часов после публикации, прочитал комментарии, многие переживают, что ребёнок мог простыть и могло случиться воспаление легких. Простыть возможно мог, но переохладиться ребёнок не успел, температура воздуха в тот вечер была в районе -5, воспаление лёгких возникает от заражения вредоносными бактериями и вирусами. Получить болезнь воспаления легких можно летом пообщавшись с людьми живущими с плохим медицинским обслуживанием и отсутствием культуры гигиены санитарии, например от понаехавших.
Следующий рассказ будет о детских болезнях и закаливании.
Для ЛЛ: Гипотермия может подавлять иммунную систему, снижая активность иммунных клеток и препятствуя их способности бороться с инфекциями, что значительно повышает риск развития пневмонии.
То, что человек в принципе ни сном, ни духом про иммунную систему - очевидно. Почему-то эта, сложнейшая система организма является излюбленной темой рассуждений людей, не имеющих минимального медицинского образования.
Я всё чаще слышу от молодых и продвинутых родителей, что поедание мороженного на осеннем ветру не может вызвать ангину или что прогулка в промокшей обуви никак не аукнется простудой, ведь это все болезни от вирусов, и если на ребёнка не чихнёт како-нибудь мигрант, то заболевание невозможно!
К сожалению, это так не работает. Нашим предкам может не хватало знаний, но тупыми они не были и заметили очевидную связь переохлаждения с простудными заболеваниями, хоть и не понимали как это работает.
А мы теперь понимаем. Достаточно поверхностно, но понимаем, что переохлаждение влияет на восприимчивость не только к инфекционным агентам но и даже к условно патогенным микроорганизмам, которые являются нашими постоянными спутниками.
Я напишу очень кратко и образно, но для понимания базовых процессов будет достаточно.
Начнём с того, что на нас и внутри нас постоянно находится огромное количество различных микроорганизмов - бактерий, грибов, вирусов и даже простейших, как в виде постоянных резидентов - микробиоты, так и в виде временных попутчиков - транзиторной флоры. Все они живут за счёт ресурсов нашего организма и только сложнейшие защитные механизмы, оттачиваемые миллионами лет эволюции не дают им заживо нас сожрать. Все кто видел кусок тухлого мяса имеют приблизительное представление что происходит с организмом после прекращения работы этих механизмов.
Колонии бактерий на кровяном агаре. И это только те, которым подходит данная среда и которых не вытеснили более активно растущие колонии. Многие микроорганизмы не растут на питательных средах в принципе.
Наша иммунная система имеет несколько уровней. Первый из них это барьерные органы: кожа и слизистые оболочки.
Слизистые оболочки выделяют слизь, которая является ловушкой для патогенов и эвакуируется вместе с ними благодаря движению специальных ресничек на клетках дыхательных путей, а так же слизь содержит различные противомикробные вещества типа лизоцима и секреторного иммуноглобулина.
Между клетками слизистых оболочек и кожи постоянно "ползают" специальные иммунные клетки - макрофаги, собирающие всё подозрительное, включая патогенные микроорганизмы.
Когда вирусная частица попадает на слизистую оболочку, должно пройти какое-то время чтоб она проникла в клетку, заразив её. В этот момент макрофаг может подползти, фагоцитировать вирус, переварить его и тогда заражения вообще не случится.
После же проникновения вируса внутрь клетки организма, иммунные клетки под названием натуральные киллеры могут обнаружить его оболочку на поверхности клетки и уничтожить заражённую клетку на ранней стадии заражения, плюс вызвать на подмогу другие иммунные клетки. Да и сама заражённая клетка начинает вырабатывать интерфероны дабы замедлить синтез вирусных белков, тем самым замедляя распространение вируса. Все эти и другие иммунные процессы происходят при активном обмене информацией между клетками. Информацию клетки передают с помощью специальных сигнальных молекул - цитокинов и интерлейкинов, выделяя их в межклеточную жидкость или выставляя на собственных рецепторах.
То есть, для эффективной и слаженной работы иммунной системы необходима активная циркуляция крови и лимфы чтоб цитокины и вещества, выделяемые в ответ на них быстро достигали целей, а клетки иммунной системы могли быстро перемещаться к источнику опасности.
Что же происходит при охлаждении?
Даже лёгкая гипотермия может вызвать интенсивную симпатическую стимуляцию, что приводит к тахикардии и учащению дыхания.
При вдыхании, холодный воздух приводит к выработке большего количества слизи в дыхательных путях, которая может задерживать бактерии и вирусы, повышая вероятность развития инфекции. Сама слизь становится более густой, что так же затрудняет её отхождение.
Движение мелких ресничек, которые очищают дыхательные пути от слизи и патогенов, при низких температурах замедляется, густая слизь задерживается на стенках, что еще больше увеличивает риск инфекции.
Под действием низких температур происходит спазм периферических сосудов, замедление тока крови по ним, что затрудняет обмен сигнальными молекулами и миграцию клеток иммунной системы к очагу внедрения патогена, что даёт ему хорошую фору.
Движения макрофагов между клетками тоже значительно замедляется, соответственно шанс, что макрофаг слопает патоген до внедрения в организм снижается.
Самое интересное, что ТС понимает, что для заболевания необходимо заразится, сам описывает, что в раздевалку набилась куча народу:
Получить болезнь воспаления легких можно летом пообщавшись с людьми живущими с плохим медицинским обслуживанием и отсутствием культуры гигиены санитарии, например от понаехавших.
В раздевалке группы скопилось много людей, дети, родители а также чьи-то дедушки и бабушки. Какая то возня, нервная толкотня
То есть, ребёнок сначала надышался массой патогенов от толпы взрослых, патогены эти само-собой осели на слизистой его дыхательных путей, потом папа вывел его полуголого на холод, тем самым, ослабил и так не совсем сформированную иммунную систему.
И сразу хочу ответить на вопросы "А как же закаливание?"
Закаливание это резкое и кратковременное воздействие холода - обливание холодной водой, контрастный душ, окунание в прорубь. Такой резкий и кратковременны стресс действительно вызывает выброс адреналина, резкое сокращение селезёнки с выходом из неё в кровеносное русло нейтрофилов и лимфоцитов. И то, нужно с педиатром проконсультироваться можно ли и нужно ли ребёнка подвергать такому стрессу или всё же постепенно закаливать.
Более того, индивидуальная восприимчивость к резким и коротким холодовым воздействиям различна: некоторые люди могут быть более восприимчивы к развитию пневмонии из-за гипотермии, чем другие, так как даже после кратковременного холодового воздействия количество лимфоцитов у них в крови снижается в 1,5-4,5 раза! Это очень много.
В комментариях к посту о Разноцветном лишае выяснилось, что люди зачастую путают его с другим не менее распространённым летним недугом, напрямую связанным с жарой и повышенной влажностью. И если разноцветный лишай поражает в основном взрослых, то предмет сегодняшнего обсуждения, а именно - потница, чаще встречается у детей, но само собой, может возникнуть в любом возрасте.
Потница (тепловая сыпь, миллиария, потничка, тепличка) - то редкое, не инфекционное кожное заболевание причины и механизм развития которого кристально ясны, и связаны с нарушением работы эккринных потовых желез в условиях повышенной температуры и влажности.
Потница развивается в результате закупорки выводящих протоков эккринных потовых желёз вызванных сочетанием усиленного потоотделения и нарушения оттока образовавшегося пота.
(Подробно о строении, видах и функциях потовых желёз: Мокрое дело - гипергидроз)
Железа состоит из концевого (выделительного) отдела, находящегося глубоко в дерме на границе с подкожно-жировой клетчаткой и выводного протока, который спирально изгибаясь, проходит через толщу кожи перпендикулярно к поверхности и открывается в виде поры.
В условиях повышенной температуры и вланости происходит физиологическая гиперпродукция пота, что способствует избыточному скоплению воды и солей на поверхности кожи, клетки рогового слоя разбухают и вызывают закупорку протоков потовых желёз.
В этих условиях происходит усиление бактериальной колонизации, особенно Staphylococcus epidermidis которые способны образовывать биоплёнки в протоках потовых желёз, усугубляя их закупорку.
Затруднение эвакуации пота на поверхность кожи из-за закупорки протоков, приводит к тому, что пот скапливается в дерме или эпидермисе, вызывая, кроме местной воспалительной реакции ещё и относительный ангидроз - отсутствие выделения пота в поражённых областях, следовательно нарушение терморегуляции организма.
В зависимости от уровня формирования закупорки протока зависит клиническая картина и форма заболевания. Выделяют три основные формы потницы: кристаллическая, красная и глубокая.
Потница кристаллическая (miliaria crystallina, sudamina)
Развивается при закупорке выводного протока на уровне самого внешнего - рогового слоя эпидермиса. Возникает остро, в течение нескольких часов после воздействия провоцирующего фактора.
Высыпания представляют собой маленькие прозрачные пузырьки, наполненные потом похожие на капли росы. Возникают на неизменённой коже без признаков воспаления, . Пузырьки легко вскрываются при минимальном трении, а в покое постепенно высыхают в течении нескольких часов оставляя после себя лёгкое шелушение, иногда могут вызывать лёгкий зуд.
Кристаллическая потница считается самой лёгкой и безобидной формой заболевания. Может поражать любую часть тела, где есть эккринные потовые железы, кроме ладоней и подошв, так как эпидермис там слишком толстый.
Эта форма потницы обычно поражает новорождённых в возрасте до 2 недель. У взрослых чаще связана с лихорадочными состояниями, встречается у ослабленных и лежачих пациентов или у тех, кто недавно приехал в страну с тропическим климатом.
Кожные высыпания у взрослых обычно возникают на шее, туловище и тыльной стороне кистей, у детей на шее, голове и складках кожи.
Высыпания могут быть как множественными и занимать целые анатомические зоны, так и единичными, либо сгруппированными в небольшие очаги, например на месте, где был пластырь или воздухонепроницаемая аппликация на одежде.
Повреждение клеток кожи, вызванное ультрафиолетовым излучением, также может приводить к развитию кристаллической потницы, но не за счёт закупорки протоков, а вследствие нарушения связи между клеточными слоями эпидермиса. Пузырьки возникающие во время или сразу после загара быстро вскрываются, оставляя точечные очаги нежного шелушения, которое обычно расценивается как "облезание загара".
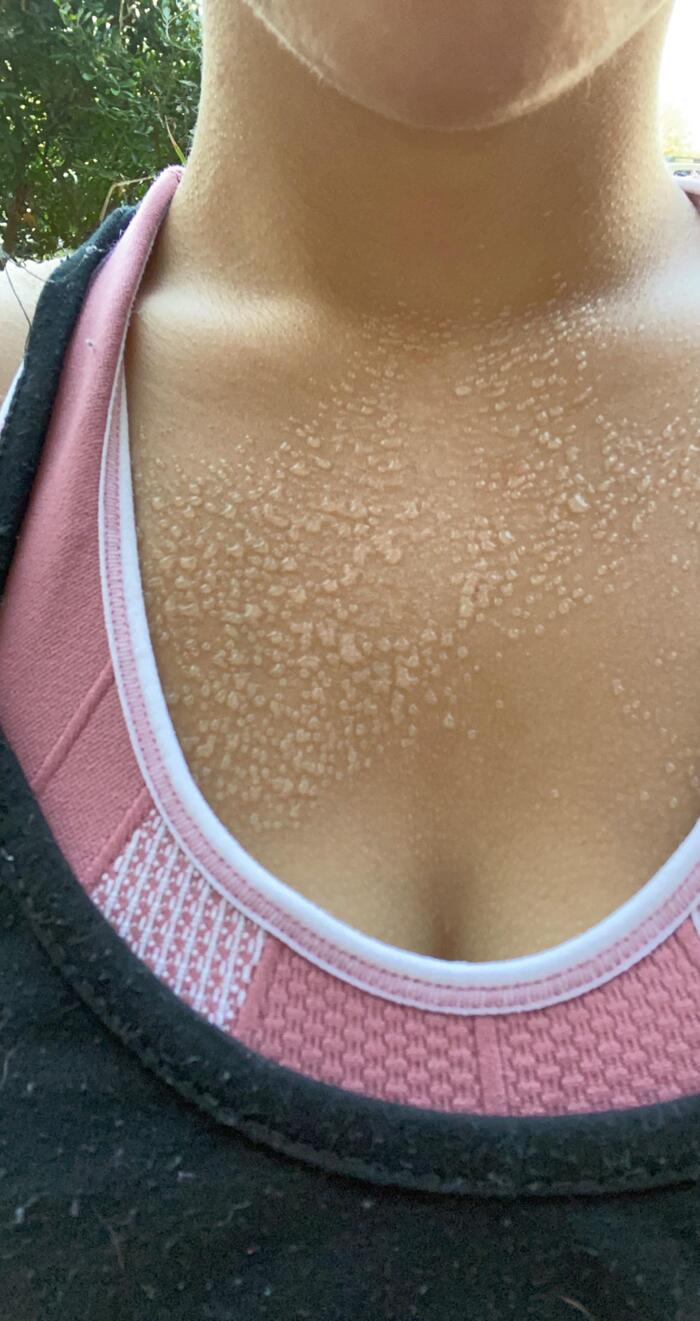

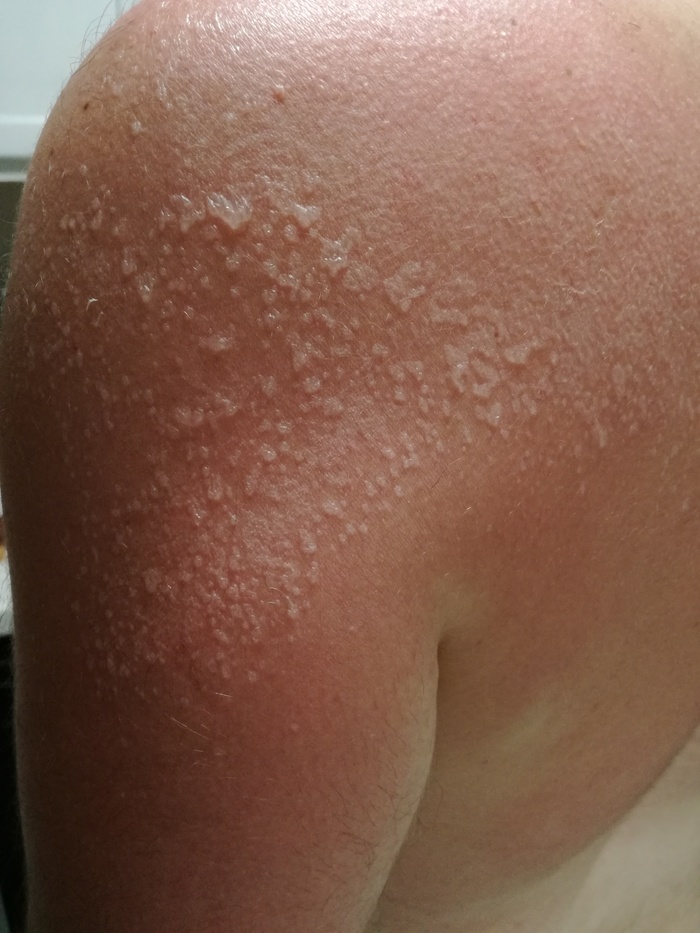


Кристаллическая потница вызванная УФ-облучением
Кристаллическая потница безопасна для здоровья и не требует лечения, обычно достаточно гигиенических мер. Высыпания полностью разрешаются в течение 2-3 суток, не оставляя следов. Достаточно избегать перегрева и избытка влаги на коже:
- Носить легкую, дышащую одежду из натуральных тканей (хлопок, лен).
- Проветривать жилые помещения, использовать кондиционер или вентилятор.
- Регулярно принимать прохладный душ.
- Использовать мягкие очищающие средства без агрессивных ПАВ.
- Не наносить на кожу жирные мази и кремы в жару.
- Использовать подсушивающие лосьоны с пантенолом, алоэ вера или цинком.
Потница красная (aka тепловая сыпь, heat rash, )
Самый распространённый вид потницы, а также одно из самых распространённых кожных заболеваний у младенцев, что связано с незрелостью механизмов терморегуляции и особенностями строения кожи - она у детей тонкая, нежная, а потовые железы активнее чем у взрослых и имеют более узкие выводные протоки
У взрослых, впрочем, потница тоже далеко не редкость и развивается примерно у 30% людей, которые посещают тропические регионы или резко оказываются в условиях жары и влажности.
Красная потница возникает из-за закупорки протоков на уровне средних слоев эпидермиса, в результате чего происходит просачивание пота в окружающие ткани и образуются внутриэпидермальные расширения-пузырьки, это вызывает воспалительную реакцию вокруг протоков. В более тяжёлых случаях происходит разрыв протока, усугубляя это воспаление. При этом часто возникает ощущение зуда, жжения или покалывания.
У взрослых красная потница часто появляется в местах, где одежда контактирует с кожей, например на туловище и конечностях, лицо обычно остаётся незатронутым. У детей чаще всего поражаются паховая область, подмышки и шея.
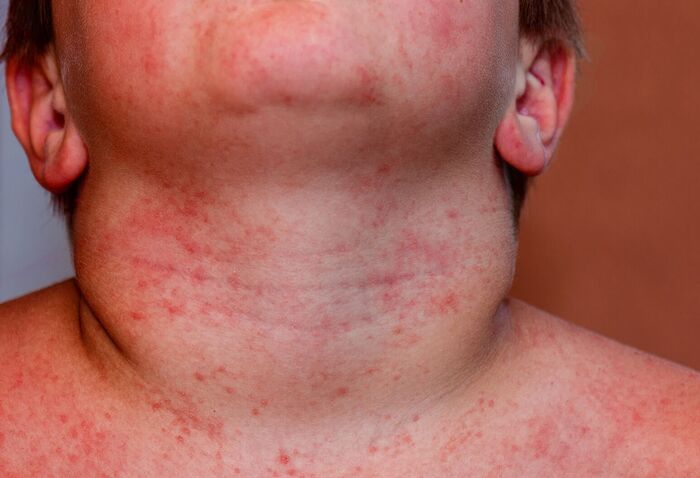
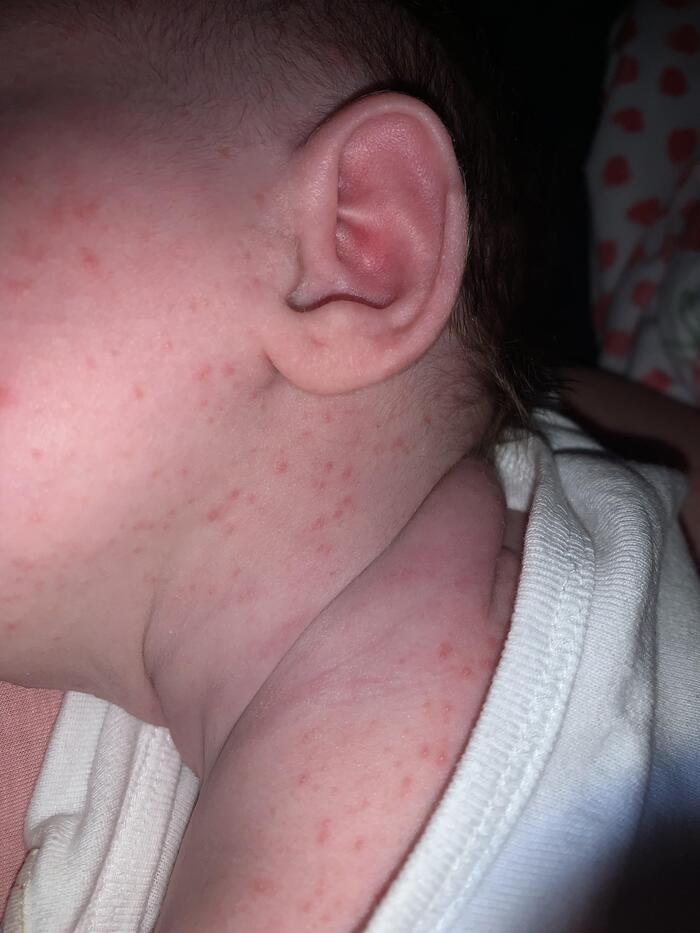
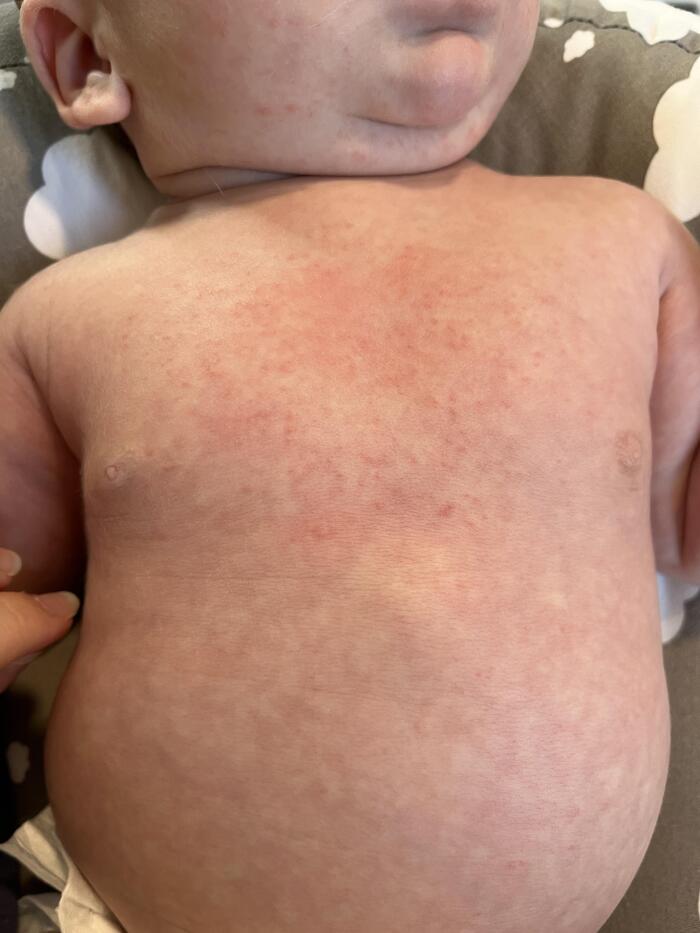
Красная потница у детей
Для красной потницы характерно появление множественных мелких полушаровидных и/или конусообразных "прыщиков" (папул), которые не связаны с волосяными фолликулам - это важный диагностический признак, отличающий потницу от фолликулита или солнечного акне.
Внутри многих элементов можно рассмотреть микро-пузырьки с прозрачным или беловатым содержимым. Со временем в области выводных отверстий может формироваться гиперкератоз (усиленное ороговение), что делает высыпания более плотными и шероховатыми на ощупь.
Воспалительная реакция может быть как незначительной и практически незаметной, так и чрезвычайно выраженной. Острота воспаления зависит от индивидуальной реактивности кожи, длительностью и интенсивностью воздействия провоцирующих факторов и количеством пота, скопившегося в эпидермисе.
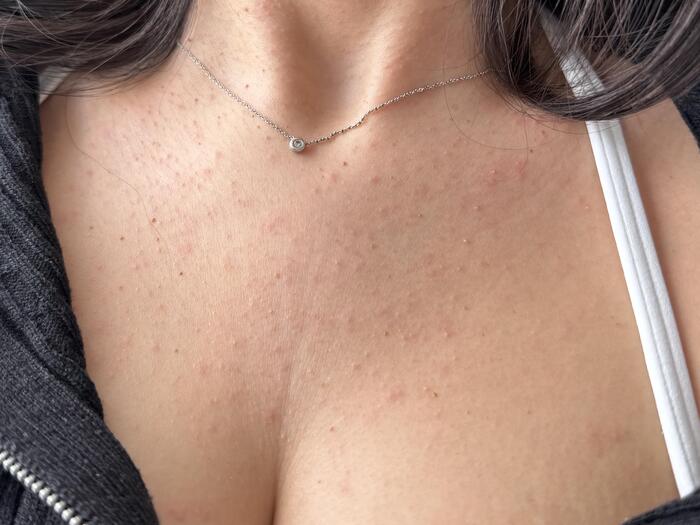
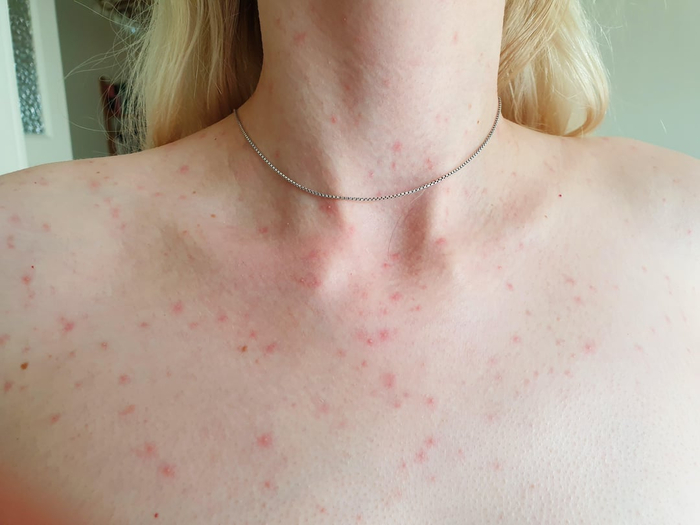
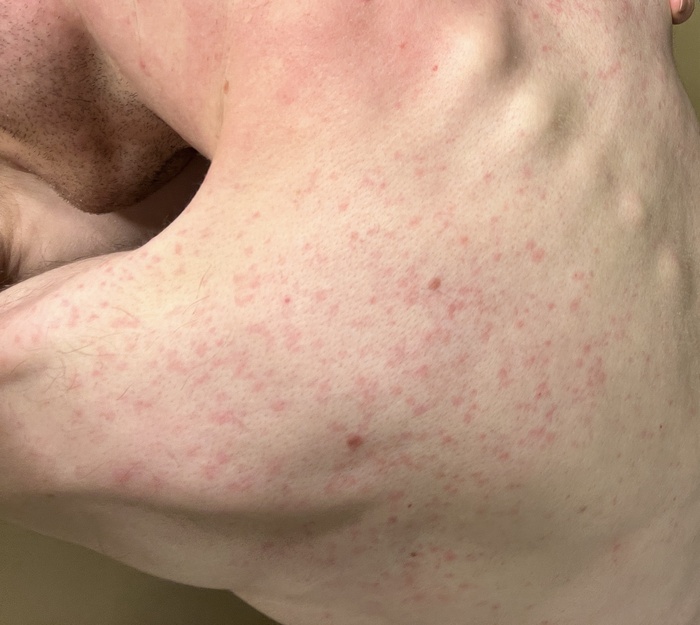

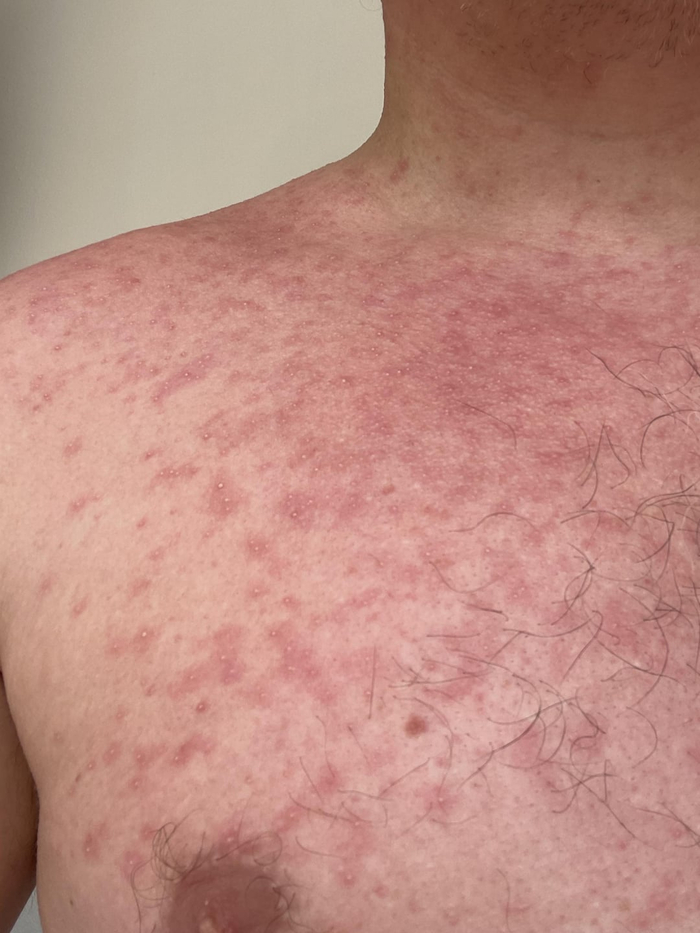
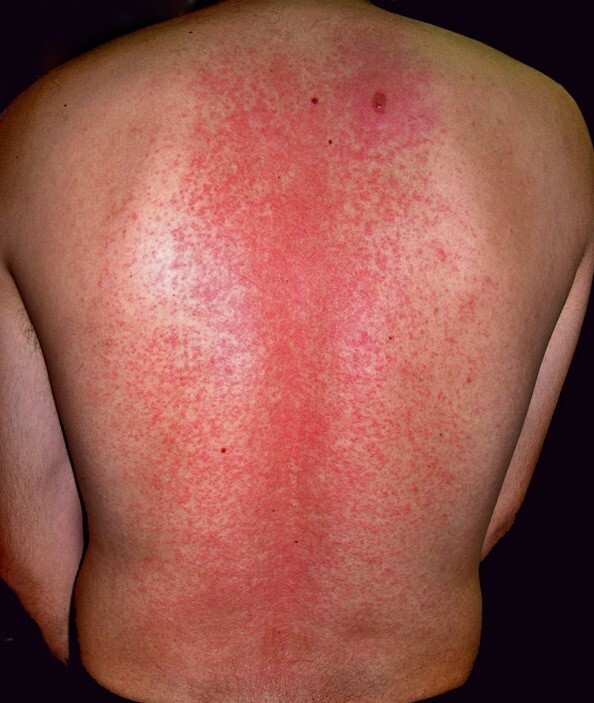
Красная потница у взрослых
Для красной потницы характерно появление маленьких гнойничков, они возникают в из-за скопления иммунных клеток (нейтрофилов) в очагах воспаления и не связаны с инфекцией - стерильные пустулы.Такая форма носит название пустулёзная потница, сама по себе она не опасна, но требует особого внимания, так как за этой клинической картиной может скрываться вторичная инфекция.
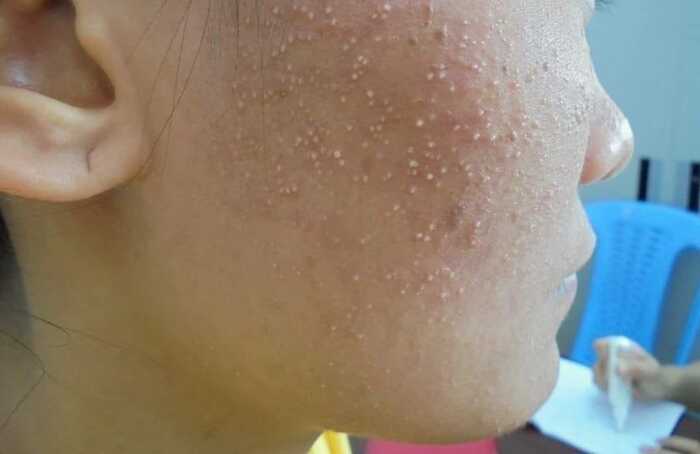
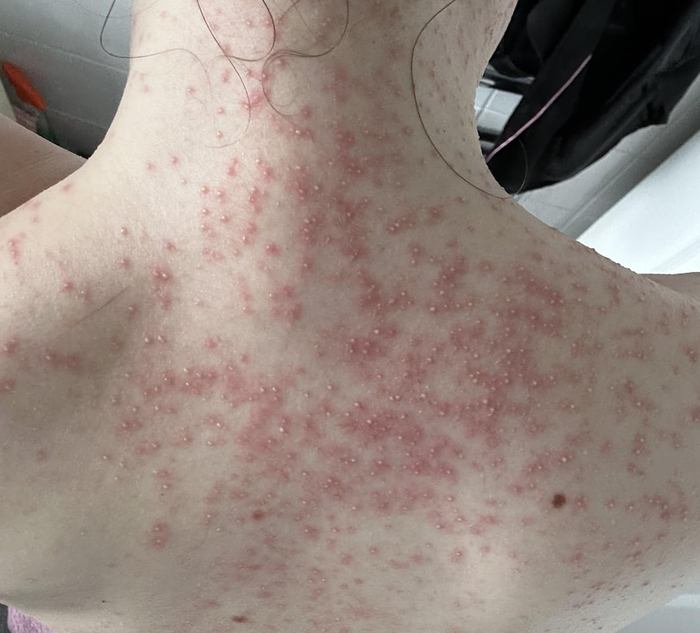
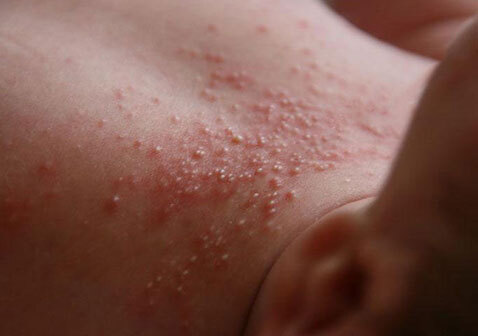
Пустулёзная потница
У пациентов с любой формой потницы количество бактерий на единицу площади кожи в три раза выше, чем у здоровых людей, поэтому важно не пропустить возможное присоединение стафилококковой суперинфекции, которая так же проявляется воспалением и гнойничками.
У младенцев это называется везикулопустулёз (Neonatal vesiculopustulosis), у взрослых - стафилогенный перипорит, хотя по сути это одно и то же заболевание, требующее наблюдения врача!
В отличии от потницы, высыпания при стафилококковой инфекции более глубокие, яркие и отёчные, могут вызывать болезненность при надавливании. Пустулы крупнее, могут сливаться между собой. При множественных высыпаниях может развиваться повышаться температура тела с нарушением общего самочувствия.
Неосложненная инфекцией красная потница имеет тенденцию проходить сама по себе, когда пациенты попадают в более прохладную среду. Но нужно помнить, что в поражённых областях развивается ангидроз (неспособность выделять пот), который может сохраняться несколько недель после полного регресса высыпаний и приводить к перегреву и тепловому истощению!
Описаны случаи компенсаторного гипергидроза (усиленное потоотделение) на участках, где нет закупорки протоков. Чтобы избежать перегревания, организм выделяет больше пота. Однако из-за непроходимости протоков, пот выходит на поверхность не по всему телу, а только на непоражённых участках кожи.
Хотелось бы отдельно выделить потницу ног у спортсменов или людей, которые много и активно ходят в закрытой обуви. Очень часто встречаются на приёме в тёплое время года.
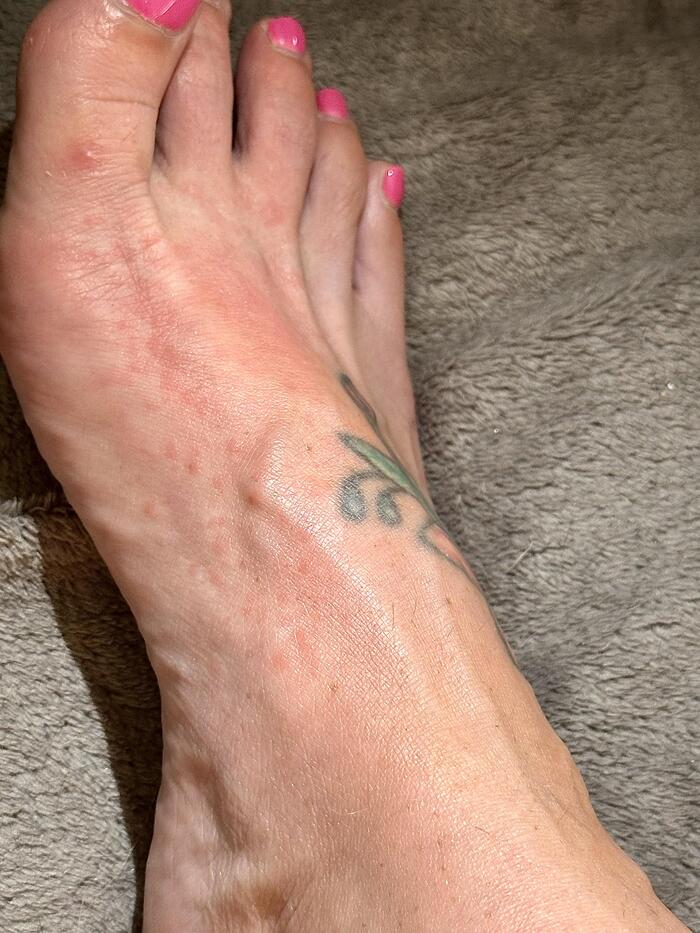
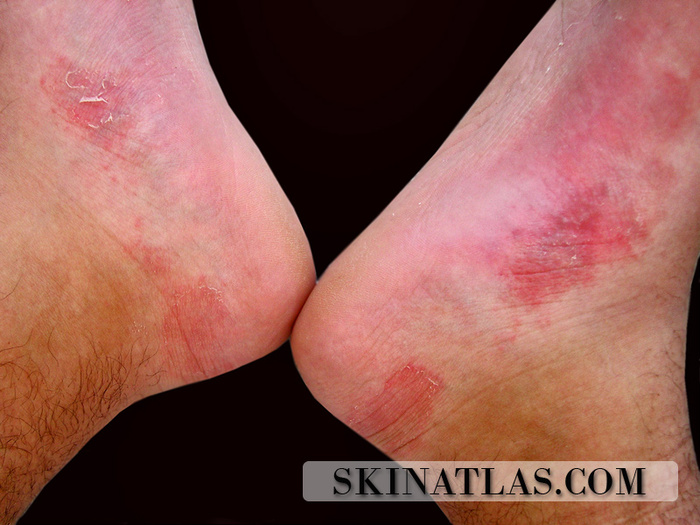
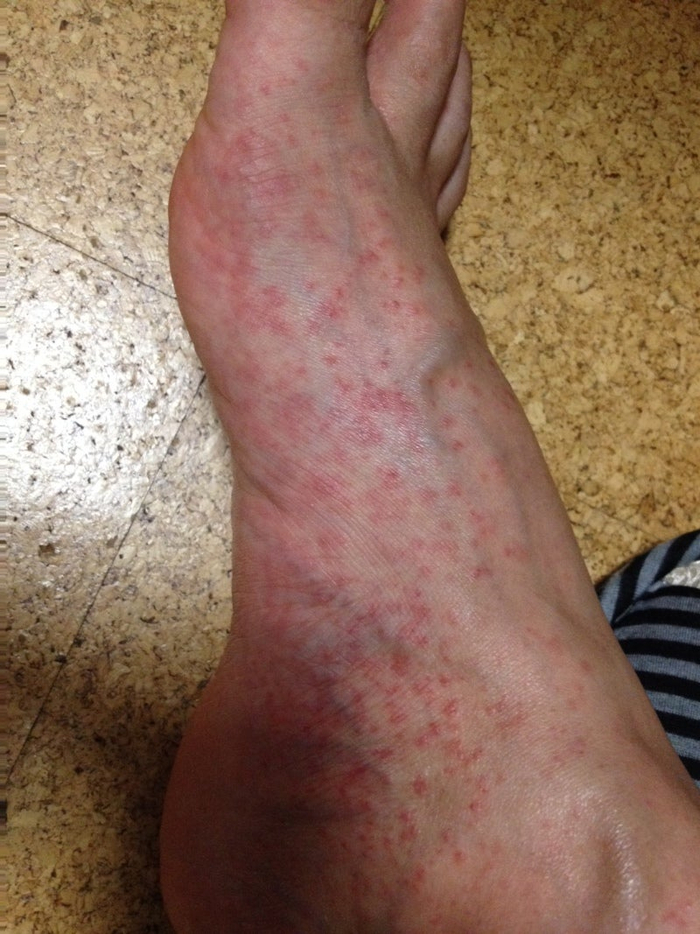
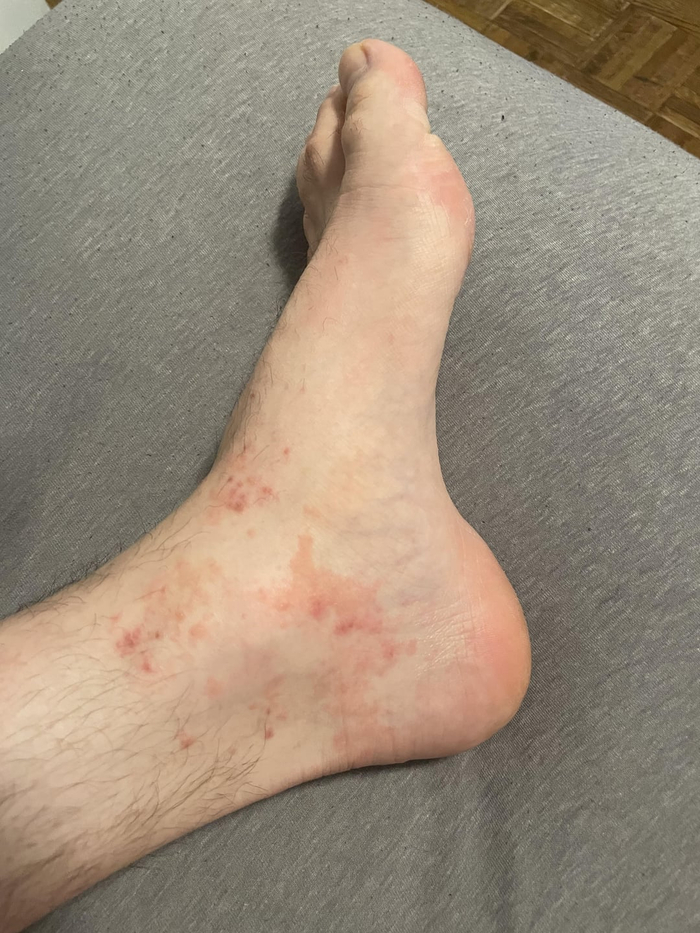
Красная потница стоп
Профилактика и лечение красной потницы не отличаются от таковых при кристаллической, и направлены на устранения избыточного тепла и влажности.
Из наружных средств эффективны: лосьоны, содержащие цинк, каламин, борную кислоту или ментол (болтушка Циндол/Новоциндол, спрей или лосьон Неотанин); прохладные влажные компрессы с подсушивающими растворами (настой коры дуба, слабо-розовый раствор "марганцовки"). При выраженном зуде можно применять слабые кортикостероиды и противоаллергические средства.
Глубокая потница (Miliaria profunda)
Самая редкая форма, которая встречается у людей с рецидивирующей красной потницей или у тех, кто попал в новый для себя жаркий, влажный климат, например военнослужащие, дислоцированные в тропиках.
Закупорка протоков происходит в области дермо-эпидермальнго соединения или глубже. Из-за такого глубокого поражения высыпания выглядят как бугорки телесного цвета, напоминающие гусиную кожу.
Высыпания чаще протекают бессимптомно и носят транзиторный характер. Кожные проявления в виде плотных папул телесного цвета размером 1–3 мм развиваются в течение нескольких минут или часов после стимуляции потоотделения (физической нагрузки или другого раздражителя) и проходят в течение часа после прекращения потоотделения.
На пораженной коже потоотделение снижено или отсутствует, часто наблюдается компенсаторный гипергидроз лица и подмышечных впадин. Это может оставаться относительно незаметным для пациентов до тех пор, пока нарушение потоотделения не приведёт к перегреву и симптомам теплового истощения, таким как: слабость, утомляемость, головокружение и даже тепловой удар. Чаще всего это наблюдается у солдат, находящихся в тропическом климате, и получило название: тропическая ангидротическая астения или тропический ангидроз.
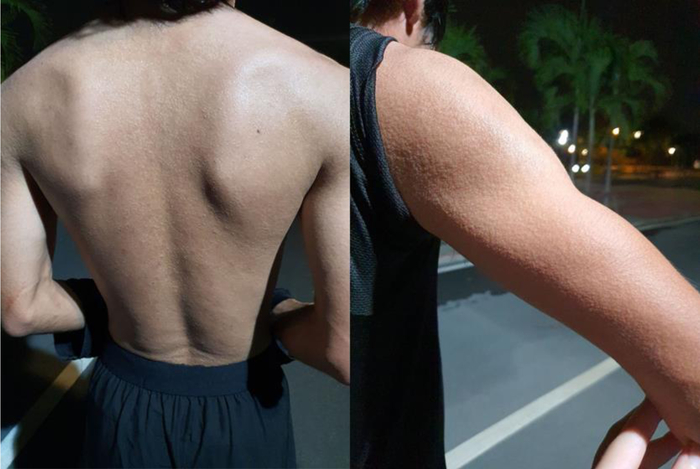
Глубокая потница
Данные по лечению глубокой потницы ограничены, основной упор делается на максимальное ограничение факторов, вызывающих потоотделение. Есть исследование, доказывающее эффективность комбинированного лечения системным изотретиноином и наружным применением безводного ланолина.
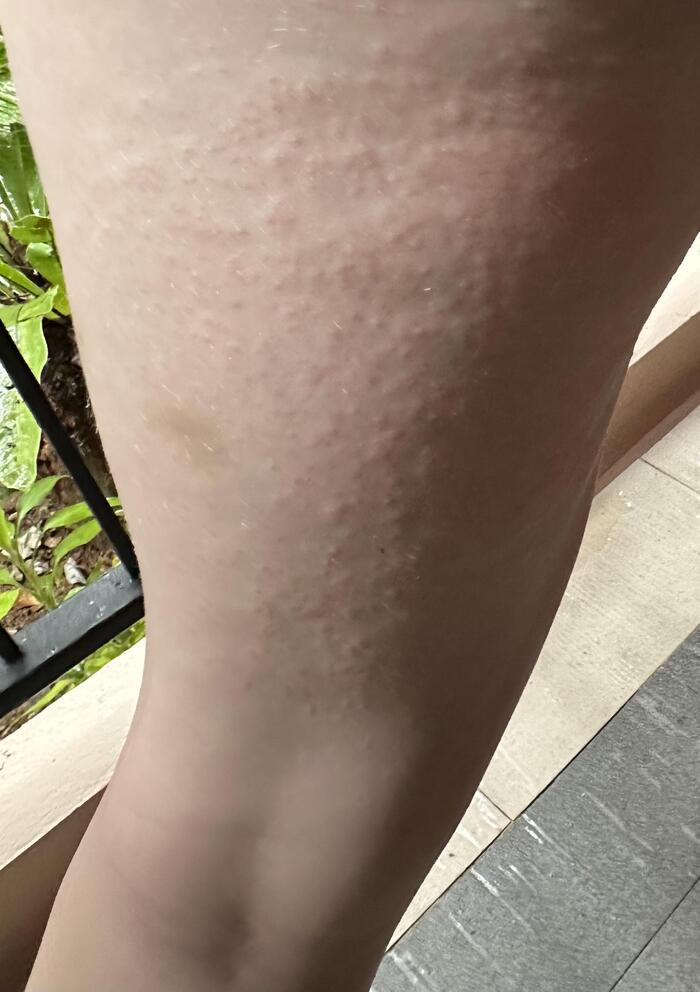
Потница апокринная (болезнь Фокса-Фордайса, Fox-Fordyce disease) - хроническое заболевание апокринных желез, сопровождающееся развитием зудящих папулезных кожных высыпаний в подмышечных впадинах, вокруг сосков и на половых органах.
Причина болезни неизвестна, но роль перегрева не исключается. К факторам, которые играют роль в развитии заболевания, относятся также: изменения в составе пота, лазерная эпиляция, эмоциональные и гормональные колебания.
Заболевание чаще встречается у молодых женщин, развивается в результате закупорки протоков апокринных желез кератиновой пробкой. Из-за задержки потоотделения и возникает апокринный ангидроз, происходит внутридермальный разрыв пузырьков с накопившимся потом из-за чего может появляться интенсивный зуд.
Клиническая картина представлена симметричным высыпанием в местах локализации апокриновых потовых желез (подмышечные впадины, пупок, область лобка, промежность и др.) полушаровидных, иногда конических бугорков диаметром 2-3 мм, плотноватых на ощупь. Элементы тесно сгруппированы, но не склонны к слиянию. Размеры их от центра к периферии очага постепенно уменьшается.
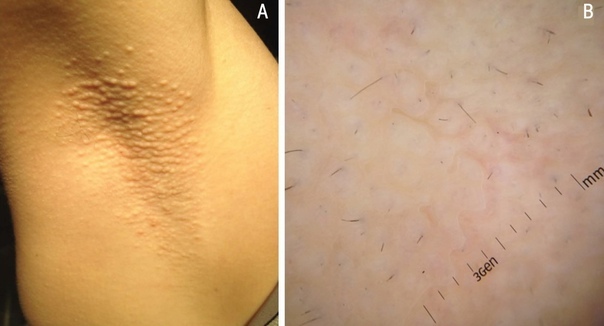
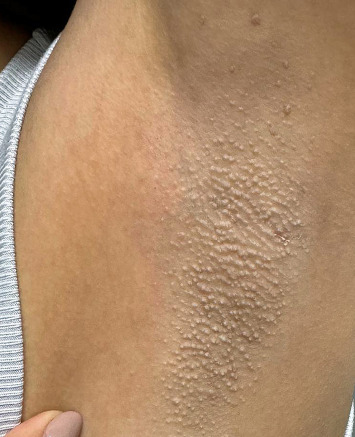
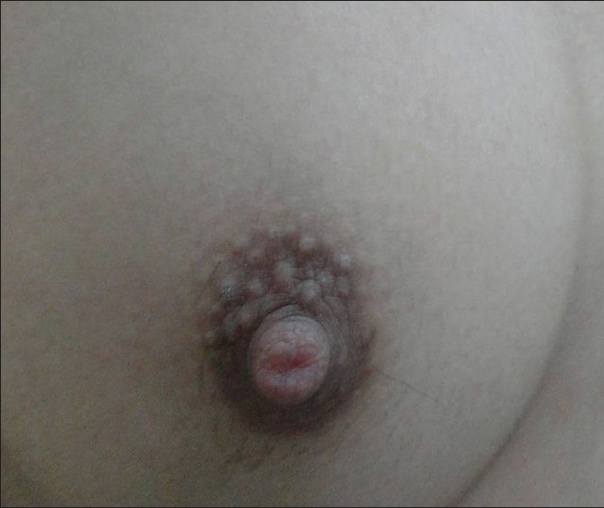
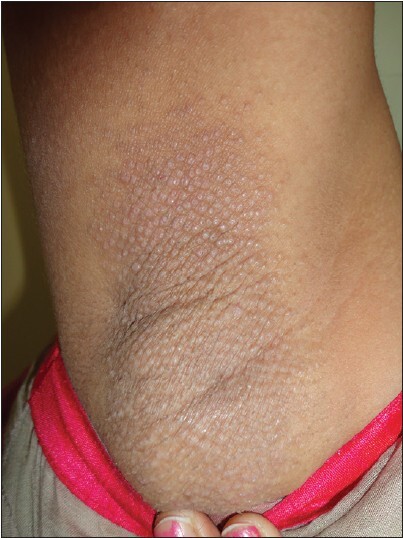
Апокринная потница может сохраняться всю жизнь. В некоторых случаях она регрессирует во время беременности или с наступлением менопаузы.
Если нет проблем с зудом или косметическим дискомфортом, лечение не требуется.
Спасибо за внимание!
Методы лечения апокринной потницы (болезни Фокса-Фордайса)
Единой и эффективной для всех пациентов схемы лечения не существует, после окончания курса лечения может произойти рецидив. К методам лечения первой линии относятся местное и пероральное применение ретиноидов, клиндамицина, интрадермальных или местных кортикостероидов, ингибиторов кальциневрина и оральных контрацептивов.
Врач может назначить следующие варианты:
Местная терапия (воздействие на кожу):
Лучше подбирать лекарственные формы в виде гелей, лосьонов или лёгких кремов, они с меньшей вероятностью вызовут дополнительную окклюзию (закупорку) потовых желез, чем жирные кремы или мази.
1. Местные кортикостероиды. Предпочтение отдается кортикостероидам низкой активности (класс I, иногда II класс кратковременного действия). Обычно назначаются при наличии зуда и/или признаков воспаления. Наносят дважды в день до уменьшения выраженности симптомов, а затем сокращают частоту применения до 2–3 раз в неделю. Рекомендуется использовать длительно, курсами по несколько недель с перерывами, но врач может подбирать индивидуальный режим применения.
2. Местные ингибиторы кальциневрина (например, такролимус или пимекролимус) также могут назначаться для снятия зуда, в отличии от кортикостероидов, и не вызывают атрофии (истончения) кожи, но могут вызывать дискомфорт в виде жжения.
3. Для уменьшения внешних проявлений назначают местные ретиноиды, такие как третиноин или адапален. Считается, что они уменьшают закупорку протоков желёз, но повышают чувствительность кожи к солнечному свету и могут вызвать дополнительное раздражение кожи - ретиноевый (ретиноидный) дерматит. Схема применения подбирается индивидуально, в зависимости от переносимости, начинают со средств с низкой концентрацией действующего вещества. У особо чувствительных пациентов нанесение препарата через день переносится лучше, чем ежедневное применение.
4. Местное нанесение антибиотиков, обычно это клиндамицин (гель или лосьон 1% клиндамицина дважды в день). У некоторых пациентов, улучшение наступает уже в первые несколько недель, однако механизм действия остается неясным.
Пероральные препараты (принимаемые внутрь):
1. Оральные контрацептивы на основе эстрогена эффективный метод лечения для женщин, однако после прекращения приёма сыпь, скорее всего, появится снова.
2. Пероральный изотретиноин (Роаккутан, Акнекутан, Сотрет), более эффективен, чем наружная форма, однако побочные эффекты могут быть достаточно серьёзными, особенно при возникновении незапланированной беременности. Препарат назначается строго под наблюдением дерматолога.
Деструктивные методы:
Назначаются в тяжёлых и резистентных случаях, не поддающихся терапии первой линии. Все деструктивные методы лечения трудоёмки и травматичны из-за большого количества очагов, могут оставлять рубцы и разрушать волосяные фолликулы.
Варианты включают: хирургическое иссечение, лазеры (фракционный фототермолиз), инъекции ботулотоксина (в случае, если причиной закупорки служит гипергидроз), фототерапию, электрокоагуляцию, кюретаж и микроволновую терапию.
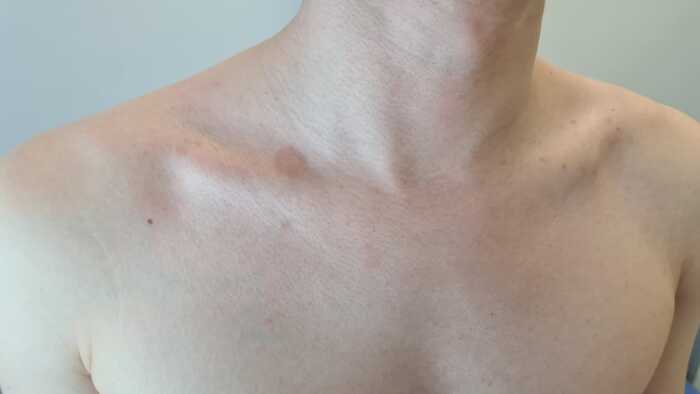
С наступлением в наших краях какого-никакого тепла, люди начинают носить более открытую одежду и у некоторых можно заметить пятна на коже груди и плеч, отдалённо напоминающие рисунок на шкуре далматинца. Пятна эти могут быть разных оттенков бежевого, розового, коричневого и белого цветов. Многие даже не замечают их, либо не обращают внимания, считая, что это так неравномерно ложится\сходит загар. Более продвинутые называют солнечным грибком, что не так уж далеко от истины.
На самом деле это весьма распространённая грибковая инфекция, относящаяся к группе кератомикозов, то есть, поражающая только самый внешний роговый слой кожи.
Как уже упоминалось, цвет кожных высыпаний варьируется, в связи с чем, заболевание получило название Разноцветный лишай (pityriasis versicolor, tinea versicolor)
Синонимом является название "Отрубевидный лишай", которое происходит от характерного шелушения в очагах поражения - отшелушивающиеся чешуйки напоминают отруби (оболочки зерна, отделяющиеся при помоле).
Заболевание распространено повсеместно, но наиболее часто встречается в регионах с жарким и влажным климатом. В тропических странах распространенность может достигать 50%, в то время как в более холодном климате, например в Швеции, болеет лишь 1% населения. Разноцветный лишай одинаково часто поражает мужчин и женщин, встречается во всех возрастных группах, однако дети и пожилые люди болеют редко, что связано с особенностями возбудителей, о которых напишу ниже.
А возбудителями являются дрожжеподобные диморфные липофильные грибы рода Malassezia (Малассезия) ранее известные как Pityrosporum.
Дрожжеподобные грибы, подобно истинным дрожжам, представляют собой круглые или овальные клетки, размножающиеся почкованием. Но в отличие от истинных дрожжей, не образуют половых спор и могут формировать псевдомицелий.
Диморфные (от греч. di — два и morphē — форма) — это наличие у одного вида организмов двух различных форм, отличающихся по каким-либо признакам.
Например, заяц, меняющий мех с серого на белый зимой - сезонный диморфный организм. В нашем случае грибок может быть в дрожжевой (безобидной) или мицелиальной (патогенной) формах.
Липофильные (от греч. lipos — жир, philia — любовь) — это микроорганизмы, которые нуждаются в липидах (жирах) для роста и размножения. Они не способны синтезировать жизненно необходимые им жирные кислоты, в связи с отсутствием у них генов, кодирующих синтазу жирных кислот, что делает их зависимыми от кожного сала организма-хозяина.
Дочерняя клетка, отделяясь, оставляет рубец в виде воротничка, через который появляются последующие дочерние клетки. В результате клетка приобретает характерную форму в виде груши или лампочки
Грибы рода Malassezia – часть нормальной микробиоты кожи и слизистых большинства теплокровных животных и человека. В роду насчитывается по меньшей мере 14 видов, 8 из которых обнаруживаются у людей.
Колонизация кожи грибами Malassezia начинается сразу после рождения. Обсеменение вероятнее всего происходит в результате прямого контакта новорожденного с кожей матери. Пока сальные железы новорождённого активны под воздействием материнских гормонов, проникавших через плацентарный барьер, уровень колонизации грибами примерно соответствует коже взрослого человека. В этот период у младенцев возникают неонатальные акне и "молочные" корочки; оба эти состояния сейчас ассоциируют с деятельностью малассезий. Однако, достаточно скоро (в возрасте 3–6 месяцев) сальные железы перестают функционировать, и количество Malassezia снижается, оставаясь минимальным до пубертатного возраста.
С этим, кстати, связывают высокую восприимчивость детей к истинным грибковым инфекциям - проще осваивать пустую нишу, чем конкурировать с малассезиями за место под солнцем.
С наступлением половой зрелости сальные железы активируются под действием половых гормонов, связанное с этим увеличение выработки липидов в сальных железах приводит к закономерному увеличению количества грибов Malassezia.
Неудивительно, что пик заболеваемости разноцветным лишаем приходится на возраст от 17 до 35 лет, что связано с максимальной андрогенной стимуляцией сальных желёз в этом возрасте.
Наиболее активно заселяются участки тела с повышенной температурой, влажностью и высокой активностью сальных желёз. Соответственно и излюбленные локализации высыпаний приурочены к "себорейным зонам" тела в верхней половине туловища: шея, плечи, спина, грудь.
У детей часто поражается голова и лицо, у взрослых высыпания на лице встречаются редко и считаются атипичными.
В дрожжевой форме Malassezia получают питательные вещества от человека-хозяина, не оказывая негативного воздействия, напротив, играя положительную роль, конкурируя с болезнетворными микроорганизмами. Например, ферменты, вырабатываемые Malassezia, способны гидролизовать стафилококковый белок A, который отвечает за уклонение от иммунного ответа человека.
Однако, в случае перехода в патогенную мицелиальную форму Malassezia могут проникать в роговой слой и активно размножаться там, провоцируя кожные заболевания. Помимо разноцветного лишая, эти грибы вызывают себорейный дерматит и малассезия-фолликулит, а так же играют не последнюю роль в патогенезе атопического дерматита и псориаза.
Округлые и почкующиеся грушевидные дрожжевые клетки и патологические удлинённые клетки - гифы (Гусаров прошу промолчать)
Точные причины превращения дрожжей в патогенную форму неизвестны, считается, что это адаптивный ответ на изменение среды, иммунный статус хозяина и микробное окружение.
К предрасполагающим факторам относятся: повышенная потливость, которая чаще отмечается у лиц, занимающихся физическим трудом, спортом, работа в жарких цехах, помещениях с высокой влажностью воздуха; ношение одежды из синтетической ткани в жаркое время года, несоблюдении правил личной гигиены; заболевания, протекающие с длительной лихорадкой, сахарный диабет, ожирение, генетическая предрасположенность, врождённая или приобретённая иммуносупрессия, приём оральных контрацептивов и кортикостероидов, использование масел или жирных средств для кожи; изменения химического состава пота (сдвиг рН в щелочную сторону).
В патогенезе разноцветного лишая лежит способность Malassezia вырабатывать множество различных ферментов (протеиназы, липазы, фосфолипазы, гиалуронидазы и хондроитинсульфатазы) которые способствуют разрыхлению эпидермиса, образованию пор в клеточных стенках и проникновению грибов в эпидермис через ослабленный предрасполагающими факторами кожный барьер с последующим активным размножением.
Не совсем ясно каким образом такое увеличение численности грибов ускользает от внимания иммунных клеток и воспалительная реакция минимальна, несмотря на обширные очаги поражения. Было замечено, что Malassezia способствует выработке трансформирующего фактора роста бета и интерлейкина 10, которые являются мощными иммуномодуляторами и иммуносупрессорами, снижающими местный иммунный ответ.
В связи с крайней распространённостью малассезий, заболевания, связанные с ними заразными не считаются. Хотя есть предположения, что при определённых условиях возможна передача мицеллярной формы гриба человеку у которого на коже присутствуют только дрожжевые формы, однако это лишь теория и прямых доказательств нет.
Заболевание обычно начинается с появления на коже округлых пятен с достаточно чётким границами. Пятна в начале единичные, мелкие, постепенно увеличиваются в размерах, сливаясь между собой и образуя крупные очаги причудливых очертаний, напоминающих географическую карту. При длительном течении микоза очаги поражения могут занимать обширные участки кожного покрова с небольшими островками здоровой кожи между ними.
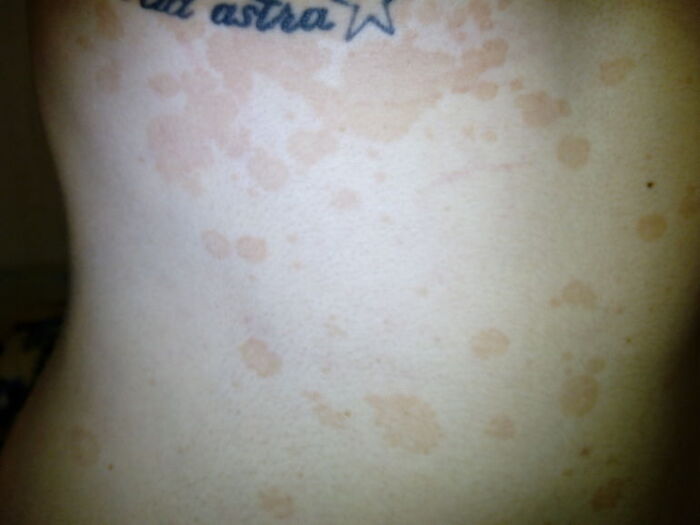
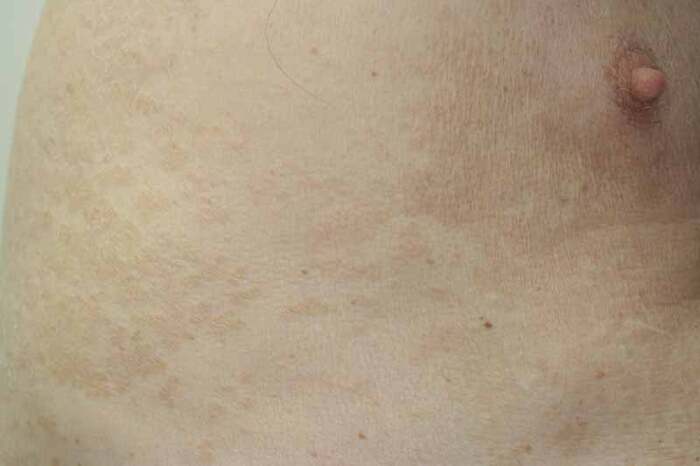
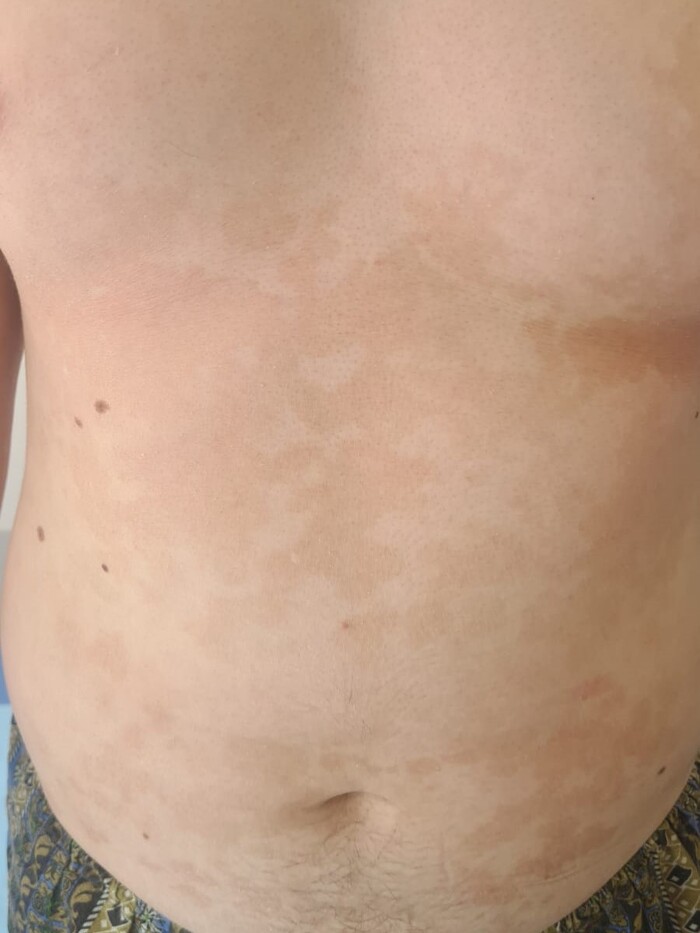
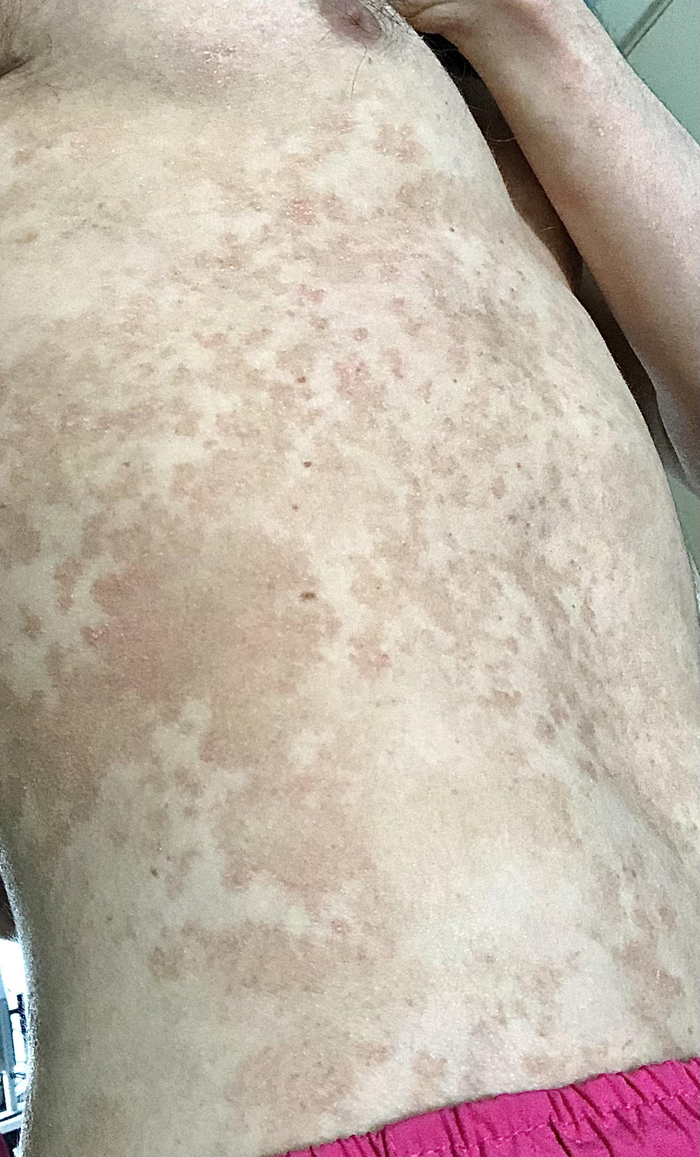
Поверхность высыпаний покрыта отрубевидными чешуйками, которые при осмотре могут быть малозаметны, однако при поскабливании очагов шпателем или скальпелем возникает характерное шелушение (симптом Бенье). Такое шелушение происходит в результате ферментативного разрушения рогового слоя грибковым ферментом - кератиназой.
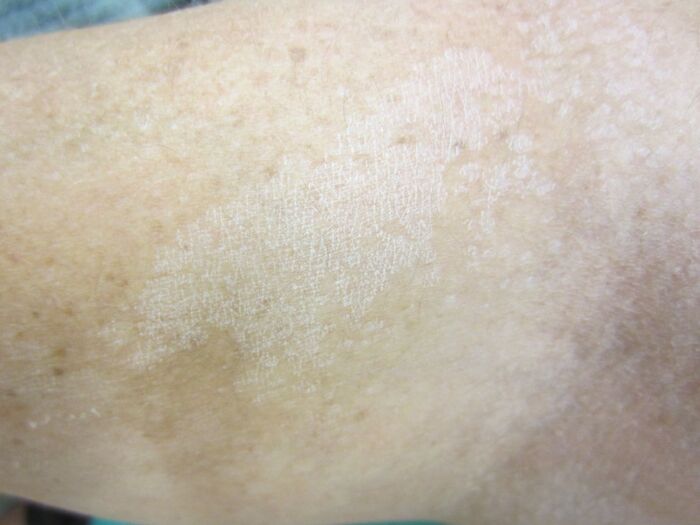
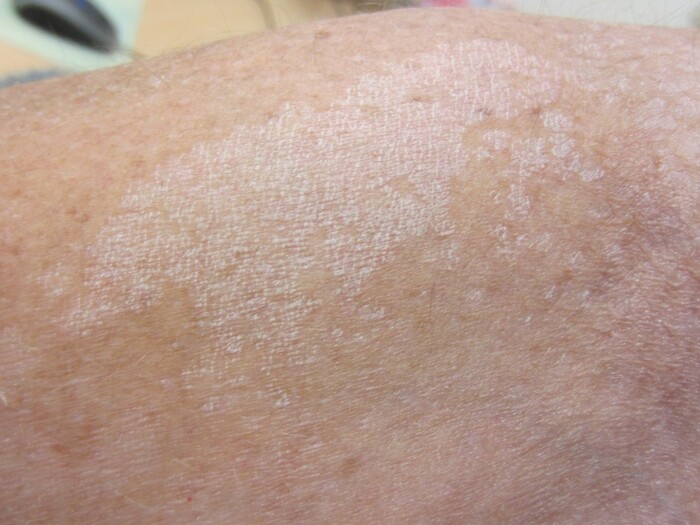
Какой-либо официальной классификации типов разноцветного лишая не существует, но в зависимости от цвета очагов поражения можно классифицировать как гипохромный, гиперхромный и эритематозный. Заболевание может протекать в какой-либо одной, либо переходить из гиперхромной в гипохромную форму под действием ультрафиолета.
Гиперхромная (синонимы: гиперпигментированная, эритематозно-сквамозная) форма - чаще встречается у людей со светлой кожей. Точная причина гиперпигментации неизвестна, предполагается, что она связана с увеличением толщины эпидермиса, а также с более выраженной воспалительной реакцией в очаге поражения, которая стимулирует выработку пигмента меланоцитами и приводит к увеличению количества, размера и распределения меланосом (структур внутри клеток, содержащих меланин). Так же известно, что малассезии, как и многие другие грибы, способны самостоятельно вырабатывать пигменты меланины.
Цвет высыпаний при гиперпигментированной форме варьируется от светло-бежевого до серо-чёрного и зависит от фототипа кожи пациента. У смуглых и темнокожих людей отрубевидный лишай часто проявляется в виде тёмно-коричневых или серо-чёрных пятен, а у светлокожих высыпания обычно бежевого или светло-коричневого цвета.
Гипохромная (син. гипопигментированная, витилигинозная) форма - чаще возникает первично у смуглых и темнокожих пациентов, а у светлокожих появляются на месте гиперпигментированных очагов после воздействия солнечного света. Шелушение при этом типе высыпаний обычно отсутствует.
Очаги формируются под действием веществ вырабатываемых Malassezia:
- Азелаиновая кислота, которая проникает в эпидермис и тормозит работу меланоцитов.
- Индольные соединения (например малассезин, который используется в осветляющих косметических средствах), вызывающие апоптоз (гибель) меланоцитов.
Помимо этого, в роговом слое накапливается жироподобный материал, который действует как физический солнцезащитный крем и защищает от ультрафиолетового излучения.
Эритематозная форма встречается обычно у очень светлокожих, скорее всего обусловлена либо воспалительной реакцией, недостаточной для того, чтобы вызвать гиперпигментацию, либо конституционально сниженной выработкой пигмента в ответ на повреждающие факторы .
Атрофическая форма - это редкий вариант, характеризующийся вдавленными округлыми очагами, гипопигментированными или красноватого цвета, часто с шелушением, с излюбленной локализацией на спине и плечах. На гистологии обнаруживается атрофия эпидермиса, расширение сосудов и уменьшение количества коллагеновых и эластиновых волокон. Данная форма чаще встречается у пациентов длительно использующих наружные гормональные (кортикостероидные) средства.
Считается, что грибковая инфекция изменяет эпидермальный барьер, тем самым увеличивая его проницаемость и всасывание кортикостероидов в очагах поражениях, тем самым вызывая локальную кожную атрофию. Однако этот механизм не объясняет хоть и редкие, но существующие случаи атрофического разноцветного лишая у пациентов, не использующих кортикостероиды.
Некоторые авторы выделяют еще Инверсную форму при которой поражаются кожа в складках тела, чаще всего в паховых и подмышечных.
Течение всех форм заболевания длительное, хроническое, рецидивирующее.
Диагностика заболевания, как правило, не вызывает затруднений и опытному врачу достаточно клинической картины для постановки диагноза.
Дополнительные методы:
Йодная проба (проба Бальцера) участок кожи с высыпаниями смазывается спиртовым раствором йода. Очаги с разрыхлённым роговым слоем быстро впитывают йод, четко выделяются на фоне здоровых участков и становятся темно-коричневым - симптом "промокашки".
При гипохромной форме, после лечения и УФ-облучения проба Бальцера чаще будет отрицательной.
Симптом Бенье (феномен "стружки") – при поскабливании пятна усиливается характерное отрубевидное шелушение. При гипохромном варианте шелушение часто отсутствует.
Тест растяжением (Strach тест) - явление при котором натяжение кожи в местах высыпаний вызывает характерное шелушение. Это позволяет не только диагностировать разноцветный лишай, но и определять активность инфекции. После лечения разноцветного лишая белые очаги часто сохраняются в течение длительного времени, но тест на растяжение будет отрицательным.
Осмотр в лучах люминесцентной лампы Вуда.
При разноцветном лишае в очагах поражения может наблюдаться желтоватая, оранжевая, желто-зеленая или желто-коричневая флуоресценция. Многоцветная флуоресценция поражений, описанная в различной литературе, может быть объяснена свойствами вещества, отвечающего за флуоресценцию.
Malassezia производит питириалактон, флуоресцентное соединение, которое светится при воздействии ультрафиолетовых лучей. В липидной среде питириалактон демонстрирует синюю флуоресценцию, в водной - желтую. То есть, цвет свечения зависит от того в какой среде растворён питириалактон - в поте или в кожном сале.
Нужно отметить, что флуоресценция наблюдается только в трети случаев, в основном из-за смывания водорастворимого питириалактона во время гигиенических процедур перед исследованием, либо в случае, если заболевание вызвано не флуоресцентными штаммами грибов.
Кроме того, некоторая косметика или солнцезащитные средства могут дать ложноположительный результат.
Микроскопическое исследование
Соскоб чешуек кожи производится тупым концом стерильного скальпеля на предметное стекло. Поскольку наибольшая концентрация грибов наблюдается на периферии очагов поражения, рекомендуется брать образец из этой области.
Взятый с кожи материал растворяют в 10-20% растворе едкого калия (для растворения чешуек кожи) и исследуют с помощью светового микроскопа. Для лучшей визуализации можно использовать метиленовый синий, реактив Шиффа или просто обычные синие чернила. Обнаруживаются характерные толстостенные сферические или овальные дрожжевые формы (бластоспоры) и грубый перегородчатый мицелий, часто распадающийся на короткие нити (гифы). Такое сочетание нитей мицелия и многочисленных спор обычно называют "спагетти с фрикадельками".
Гипопигментированные поражения обычно содержат меньше гифов и спор, чем гиперпигментированные.
"Спагетти с фрикадельками" видны бластоспоры с чётким воротничком, образующим почку, и короткие, толстые гифы
При отсутствии шелушения, когда сбор материала затруднён, можно использовать адгезивную прозрачную ленту (скотч-тест). Прозрачную клейкую ленту несколько раз прижимают к пораженным участкам кожи, а затем кладут липкой стороной на предметное стекло микроскопа. На край ленты наносят каплю метиленового синего и дают ему растечься между лентой и предметным стеклом. После этого можно легко увидеть споры, часто собранные в гроздья, и мицелий.
Культуральный метод (посев)
В клинической практике почти не используется, так как Malassezia не растут на обычных средах, а специальные среды для культивирования для этих грибов не выпускаются. Поэтому. метод выращивания культур имеет значение лишь в исследовательских целях
Гистологическое исследование (биопсия)
В повседневной практике биопсия кожи не требуется и не проводится, кроме нетипичных случаев, для исключения других заболеваний. Гистологическая картина обычно представлена типичным эпидермисом и дермой без признаков воспалительных инфильтратов и других патологических изменений. Роговой слой ожидаемо утолщён и разрыхлён. В нём между слоями кератина видны скопления коротких гифов и круглые споры.
Лечение само-собой, должен назначать врач!
Первой задачей при лечении и профилактики отрубевидного лишая является устранение или минимизация провоцирующих факторов: регулярное мытьё, лучше с кислотные гелями для душа (pH не выше 5,5), душ сразу после физической работы/тренировок. Ношение "дышащей" одежды из натуральных тканей (хлопок, лён). Стирка одежды, белья, полотенец при высоких температурах (60°C), в идеале - предварительное замачивание в антисептических растворах, сушка на солнце, проглаживание утюгом. Частая смена постельного белья (особенно летом). Умеренные(!) солнечные ванны - малассезии гибнут под действием УФ лучей, но оставляют гипопигментированные участки. Контроль и лечение сопутствующих заболеваний, которые могут стимулировать переход грибка в патогенную форму. Использование не жирных средств по уходу за кожей, особенно летом; после нанесения масок/масел на волосы обязательно промывать кожу шеи и спины с мылом или гелем для душа.
Медикаментозная терапия.
В связи с тем, что при отрубевидном лишае поражается самый наружный, роговой слой кожи, заболевание хорошо поддаётся лечению средствами для наружного применения. Можно выделить несколько групп лечебных средств, которые обычно комбинируются для наилучшего результата:
- Кератолитические (отшелушивающие) средства
Чаще всего назначаются растворы салициловой кислоты (2%), резорцина или салицилово-резорцинового спирта (5%)
Кожа в очагах протирается ватным тампоном или диском смоченном в растворе 2 раза в день в течение 7-10 дней.
- Противогрибковые (фунгицидные) препараты
Учитывая распространённость поражений кожи, удобнее использовать средства в виде растворов или спреев (клотримазол, бифоназол, циклопирокс, нафтифин, тербинафин). Эффективность противогрибковых кремов никто не отменял, но пациенты часто жалуются на дискомфорт при нанесении крема на большие участки кожи.
Цена средства абсолютно не имеет значения, Тербикс за 300 руб. и Ламизил за 1500 руб. одинаково эффективны.
Системное лечение (приём противогрибковых препаратов внутрь) показано пациентам с распространенной формой заболевания, пациентам не реагирующим на местную терапию или у которых часто наблюдаются рецидивы.
- Средства, содержащие цинка пиритион
Вещество с противогрибковым, антибактериальным и противовоспалительным свойствам. Цинка пиритион подавляет рост Malassezia, нормализует работу сальных желез, несколько уменьшая жирность кожи, уменьшает воспаление и обладает кератолитическим действием, помогая отшелушивать пораженные клетки.
Самые распространённые препараты на основе пиритиона цинка: Скин-кап (крем, шампунь, аэрозоль), Цинокап (крем, шампунь, аэрозоль), Циновит (крем, гель для душа, шампунь), Дерма-кап (крем), Гистан (крем).
- Комбинированные средства
Как правило, содержат противогрибковый компонент (клотримазол, климбазол) и цинка пиритион, чаще выпускаются в виде шампуней от перхоти.
При лечении разноцветного лишая такие шампуни используются вместо геля для душа - средство взбивается в пену и распределяется по поражённым участкам тела, выдерживается на коже 5-10 минут, затем смывается.
Эти средства используются также в качестве профилактики рецидивов: пациенты моются по вышеописанной схеме 1-2 раза в неделю даже при отсутствии клинических проявлений заболевания в течении нескольких месяцев.
Распространённые комбинированные средства: Кето Плюс (шампунь), Перхонетазол (шампунь), Кетомизол+ (шампунь), Циновит (шампунь, гель для душа), Нодэ DS плюс (шампунь) содержит салициловую кислоту, климбазол, пиритион цинка.
Резюмируя, хочу отметить, что разноцветный лишай абсолютно не опасное и не заразное заболевание, которое никак не влияет на организм, но может вызывать серьёзный психологический дискомфорт, особенно у подростков и молодых людей. Разноцветный лишай, в абсолютном большинстве случаев хорошо поддаётся лечению, но часто рецидивирует.
Больные должны понимать, что остаточная гипопигментация - это, по сути, участки не загоревшей кожи, потому она может сохраняться довольно длительное время. После курса лечения можно с осторожностью загорать, чтобы выровнять цвет кожи.
Спасибо за внимание!
Что я узнала из комментариев к постам про "Что я узнал..."
1. Люди очень мало знают о физиологии человеческого тела в целом, и своего собственного тела в частности.
Если конкретнее, то в одном из постов от коллеги гинеколога возникли прения на тему возможности существования нормальных выделений из женских половых органов. По обыкновению, в качестве аргументации использовался практически исключительно личный опыт, что, прямо скажем, не совсем корректно.
Хотелось бы раскрыть тему естественных выделений из женских половых органов и ответить на вопросы для чего некоторым женщинам нужны ежедневные прокладки.
Традиционно настоятельно рекомендую впечатлительным, трапезничающим и брезгливым пролистать данный пост. Он должен быть полезен обладательницам женских половых органов, а вот для мужчин нижеизложенная информация скорее всего будет избыточной, посему дальнейшее чтение - исключительно на ваш страх и риск!
Начнём с того, что разумеется у каждой женщины есть выделения из влагалища.
Бели, лейкоррея, вагинальный секрет, влагалищные выделения, вульварная слизь…
Все эти термины означают одно и то же и играют ключевую роль в поддержании экосистемы влагалища: помогают сохранять необходимую влажность, чистоту, pH, естественный баланс вагинальной флоры, и выполнять ещё кое какие чрезвычайно важные функции, о которых поговорим ниже. Так что, здоровые выделения — это не только совершенно нормально, но и необходимо.
У одной и той же женщины выделения различаются по консистенции, текстуре, запаху, вкусу и объёму изо дня в день, из недели в неделю, из месяца в месяц. Самое главное - нормальные выделения не вызывают никаких симптомов, за исключением редких жалоб на их обильность. В среднем здоровая женщина вырабатывает от половины до одной чайной ложки (2 - 5 мл) вагинальной жидкости в день, что не так уж и мало.
Прежде чем погрузиться в тему выделений, максимально минимальный анатомический ликбез, чтоб представлять откуда что вытекает.
Аногенитальная область у женщин состоит из разных структур и типов кожи. Лобок и большие половые губы покрыты обычной кожей с волосяными фолликулами, сальными и потовыми железами. Поверхность малых половых губ, капюшона клитора представлена видоизменённой слизистой оболочкой с частичным ороговением, где могут встречаться эктопические волосяные фолликулы и железы. Преддверие влагалища состоит из истинной слизистой оболочки, которая не ороговевает и не имеет волосяных фолликулов, сальных и потовых желёз. Граница между видоизменённой слизистой и истинной слизистой оболочками называется линией Харта.
Наружные половые органы (вульва):
1. Большие половые губы – складки кожи, защищают влагалище.
2. Малые половые губы – более нежные, окружают вход во влагалище.
3. Клитор – чувствительный орган, состоит из пещеристых тел.
4. Линия Харта - зона перехода видоизменённой кожи в слизистую оболочку
5. Преддверие влагалища – включает отверстие мочеиспускательного канала (уретры) и вход во влагалище.
6а. Девственная плева - тонкий слой слизистой оболочки, который окружает или частично закрывает вход во влагалище (отверстие влагалища). Различается по размеру, цвету и форме и может даже отсутствовать — независимо от половой активности.
6b. Гименальные карункулы - лоскутки, бахромки остающиеся около или вокруг отверстия влагалища после разрушения девственной плевы
6. Выводные протоки Бартолиновых железы и желёз Скина – выделяют секрет для увлажнения.
Внутренние половые органы:
1. Матка – орган для развития плода, состоит из тела и шейки.
2. Маточные трубы (яйцеводы) – проводят яйцеклетку к матке, место оплодотворения.
3. Яичники – производят яйцеклетки и гормоны (эстроген, прогестерон).
4. Влагалище (вагина) – мышечная трубка, соединяет матку с внешней средой.
Основными производителями женских выделений являются: шейка матки и влагалище, чуть менее значительная роль у желёз преддверия - Бартолиновых и Скина. Так же не будем забывать о наличии сальных и потовых желёз в коже вульвы, которые вносят определённый вклад в увлажнение промежности.
Итак, нормальные выделения из половых путей представляют собой коктейль из:
- Жидкости, выделяемой слизистыми оболочками влагалища;
- Слизи из шейки матки;
- Секрета желез преддверия влагалища;
- Микрофлоры влагалища и веществ, вырабатываемых этой микрофлорой;
- Слущенных (отмерших) клеток стенок влагалища, лейкоцитов
- Выделений сальных и потовых желез вульвы;
Стенки влагалища, не имеют собственных желез, однако способны пропускать жидкость из кровеносных сосудов, что называется транссудацией. Кровяное давление как бы выталкивает жидкую часть плазмы крови из капилляров через щелевые контакты между клетками влагалища. Образующийся в результате транссудат в основном представляет собой сложную биологическую жидкость, состоящую из воды, электролитов, глюкозы, липидов и аминокислот, некоторых белков, ферментов, которые на поверхности стенок влагалища соединяются с отмершими эпителиальными клетками. В результате образуется беловатая, вязкая жидкость, которая увлажняет слизистые оболочки и формирует среду для жизнедеятельности микрофлоры влагалища.
Во время сексуального возбуждения происходит расширение сосудов, увеличение притока крови к половым органам и их набухание. Такое увеличение кровотока и повышение давления закономерно приводят к резкому усилению процессов транссудации жидкости через стенки влагалища и, соответственно - увеличению количества выделяемой жидкости. Эта жидкость не только смазывает влагалище, облегчая безболезненное проникновение и движение полового члена, но и частично нейтрализует кислую среду и способствует повышению содержание кислорода — что благоприятно влияет на сперматозоидов и увеличивает их выживаемость.
Шейка матки соединяет верхнюю часть влагалища с нижней частью матки, она содержит несколько сотен крипт (углублений) с железами, которые под действием гормонов и нервных импульсов собственно и вырабатывают слизь.
Эта слизь представляет собой гидрогель, состоящий на 90-95% из воды и смеси как минимум пяти различных видов муцина.
Муцины - это белки, вырабатываемые клетками слизистых оболочек почти всех животных, включая человека. Имеют гелеобразную консистенцию. Необходимы для образования густой жидкости, называемой слизью, которая защищает от инфекций, обезвоживания, физических и химических повреждений, а также играет роль смазки.
Помимо того, что цервикальная слизь защищает, очищает и смазывает женский репродуктивный тракт, она является абсолютной необходимостью для зачатия, поскольку она отфильтровывает дефектные сперматозоиды, а самые достойные транспортирует через шейку и матку в фаллопиевы трубы, где происходит оплодотворение.
Физические и химические характеристики цервикальной слизи разнятся в зависимости от фазы менструального цикла:
Такое разнообразие выделений достигается тем, что разные крипты выделяют разные типы муцина, преобладание того или иного типа муцина в слизи, меняет её физические и химические свойства.
Тип слизи можно определить под микроскопом, взяв образец из цервикального канала, быстро распределить его тонким слоем на предметном стекле и дать высохнуть без покровного стекла. Различные типы различаются по характерным кристаллическим рисунками, формирующимся при высыхании слизи. Кристаллизация слизи — это процесс обезвоживания с расположением кристаллов хлорида натрия и калия вокруг основной оси, состоящей из муцина.
(A) Кристаллизация слизи типа S. (B) Кристаллизация слизи типа L (C) Кристаллизация подтипа P2 (D) Кристаллизация подтипа P6
Существуют следующие виды выделений:
1) Эстрогенная слизь (E-тип от Estrogen) эстрогензависимая полупрозрачная, напоминает сырой белок яйца. Характеризуется высокой эластичностью и преобладает в период овуляции.
2) Прогестероновая слизь (G-тип от pro+Gester) непрозрачная, густая, липкая, вырабатывается под действием прогестерона. Практически не кристаллизуется, её ультраструктура представляет собой поры очень маленького диаметра, что делает её непроницаемый для сперматозоидов. Образует сгусток в нижних отделах шейки матки, герметично закрывая её. Защищает от проникновения бактерий, вирусов, сперматозоидов.
Слизь E-типа делится ещё на три подтипа: L, S и P, каждый из которых имеет свои особенности, связанные с восприимчивостью к сперматозоидам.
- Слизь L-типа (от Loaf) "полуплодная слизь" начинает выделятся при повышении уровня эстрогена. Её функции: устранение дефектных сперматозоидов, которые застревают в ней, а так же питание и дозревание остальных сперматозоидов, которые могут сохранять жизнеспособность в ней до шести суток.
Кроме того, поскольку слизь имеет достаточно высокую вязкость и кристаллическую структуру в виде блоков или "буханок", она формирует механическую опору для более жидкой слизи типа S, которая появляется через несколько дней.
- Слизь типа S. Плодная слизь. Вырабатывается железами верхней части шейки матки. Заполняет всю матку и трубы. Её функции: возможность прохождения сперматозоидов в матку и трубы, питание их. В этой слизи происходит окончательное дозревание сперматозоидов. Формирует параллельно расположенные структуры, которые являются по сути “скоростными трассами” для сперматозоидов. Даёт ощущение “мокро”.
Дополнительная разновидность плодной слизи – тип Р, выделяется до и после овуляции в течение 1-2 дней. Даёт ощущение маслянистости, склизкости. Ее функция заключается в транспортировке сперматозоидов к месту оплодотворения. Эта слизь очень жидкая и сперматозоиды могут быстро мигрировать по ней, достигая крипт в течение 3-10 минут. Имеет пять подтипов: Pt, Pa, P2, P4 и P6B. Я не буду подробно останавливаться на их свойствах, так как это уже прям сильно узкоспециализированная тема.
Структура слизистого сгустка из разных типов слизи в период овуляции: более густая L-слизь (жёлтая) создаёт каркас для жидкой S-слизи (синяя), формируя дорожки для сперматозоидов.
У некоторых женщин с эктопией шейки матки, выделения могут быть более обильными, так как зона с клетками шейки матки, вырабатывающими слизь распространяется на верхнюю часть влагалища, а не находится внутри цервикального канала.
Бартолиновы железы (большие вестибулярные железы)
Это парные, довольно крупные, (около 1–2 см) железы, расположенные в преддверии влагалища в толще больших половых губ у их основания, выводные протоки открываются на внутренних поверхностях малых половых губ. Эти структуры тождественны бульбоуретральным (куперовским) железам у мужчин.
Бартолиновы железы выделяют слизистый секрет, который поддерживает влажность вульвы и входа во влагалище, что предотвращает раздражение и сухость при ходьбе, ношении белья и других механических воздействиях.
Их секреция зависит от физиологического состояния, гормонального фона и сексуальной активности. При сексуальном возбуждении железы активно выделяют прозрачную, вязкую слизь, которая уменьшает трение во время коитуса и защищает слизистую от микротравм.
Секрет Бартолиновых желёз содержит: воду, уже известный нам муцин, антибактериальные вещества (лизоцим, иммуноглобулины), помогающие предотвращать инфекции.
В отсутствие стимуляции железы выделяют 0.1–1 мл прозрачной слизи в сутки.
Во время сексуальной активности объем выделений резко увеличивается до 3-5 мл при возбуждении и до 10 мл во время оргазма (в смеси с влагалищным транссудатом).
Железы Скина (парауретральные железы, "женская простата").
Расположены вокруг нижней части уретры, ближе к передней стенке влагалища. Размеры варьируются, обычно 0.5–3 см. Открываются в уретру через мелкие протоки (как простатические протоки у мужчин). Вырабатывают прозрачную маслянисто-слизистую жидкость, похожую на мужской простатический секрет, содержащую: PSA (простат-специфический антиген, как у мужчин), глюкозу, муцин, антимикробные вещества.
Секрет этих желёз служит для увлажнения уретры, может выделяться при сексуальном возбуждении (аналог мужской преэякуляции), поддерживает местный иммунитет, предотвращает инфекции мочевыводящих путей.
Количество секрета точно не установлено из-за их малых размеров и индивидуальных особенностей. Считается, что вне сексуальной активности железы Скина выделяют незначительное количество жидкости – предположительно 0.1–2 мл/сутки. Объем может увеличиваться до 5 мл при сексуальном возбуждении, а у некоторых женщин при стимуляции выделяется ещё больше (т.н. женская эякуляция).
Хотя женский эякулят до сих пор остаётся малоизученной темой, но исследования показывают, что небольшое количество молочно-белой жидкости, которая может выделяться как при оргазме, так и без него, поступает именно из желёз Скина. Исследователи долгое время использовали термины «женская эякуляция» и "сквиртинг" как взаимозаменяемые, но новые исследования показывают, что это не совсем одно и то же.
"Сквирт" (обычно раздутый и преувеличенный в порнографии) — это выделение или выброс около 10 мл или более прозрачной жидкости, обычно во время оргазма или сильного возбуждения. На данный момент считается, что эта жидкость представляет собой разбавленную мочу, выходящую из мочевого пузыря. Женская эякуляция и сквирт могут происходить одновременно. Не у всех бывает женская эякуляция и/или сквирт, и это тоже нормально.
У некоторых людей, страдающих недержанием мочи, во время вагинального проникновения или оргазма может наблюдаться подтекание мочи, что является поводом обратиться ко врачу.
Твердыми компонентами выделений являются отмершие эпителиальные клетки стенок влагалища и шейки матки, а также лактобактерии, населяющие влагалище.
Полный цикл обновления клеток слизистой оболочки влагалища у женщины репродуктивного возраста занимает всего 5-7 дней (это быстрее чем кожа, которая обновляется за 28 дней). При снижении уровня эстрогена (например в менопаузе) скорость деления тоже снижается вплоть до атрофии слизистой оболочки. При большом же количестве слущиваемых эпителиальных клеток выделения могут быть неоднородными, с комочками из этих самых клеток.
У здоровой женщины в 1 мл влагалищных выделений содержится от 100 тыс. до 1 млн. эпителиальных клеток и от 10 до 100 миллионов лактобактерий. Условно-патогенные микроорганизмы тоже могут присутствовать, но в небольшом количестве.
Слущенные клетки влагалища содержат большое количество гликогена, являющегося основным питательным субстратом для влагалищной микрофлоры.
Главными представителями нормальной микрофлоры являются лактобактерии разных видов (Lactobacillus spp.) объединенные под общим названием "палочки Додерлейна", они составляют более 95% всех микроорганизмов влагалища. С помощью выработки молочной кислоты и перекиси водорода лактобактерии поддерживают кислый pH (на уровне 3,5-4,6) слизистой стенок влагалища, тем самым подавляя рост патогенных и условно-патогенных микроорганизмов. Кстати, именно эти вещества в составе вагинальных выделений вызывают появление светлых или желтоватых пятен на тёмном белье, буквально осветляя его, и это совершенно нормально.
Ну и напоследок пара слов о придатках кожи - потовых и сальных железах в области половых органов. Технически секрет сальных и потовых желёз не относится к влагалищным выделениям, но кто же там на выходе разберёт откуда какая жидкость вытекла.
Потовые железы в достаточно большом количестве располагаются на внешней части больших половых губ. В жаркую погоду или при физических нагрузках паховая область может ощутимо увлажнятся от пота. Избыточное потоотделение в области промежности и вокруг неё зачастую приводит к зуду, вызывает раздражение кожи.
Помимо эккринных потовых желёз, выделяющих по сути воду с небольшим количеством солей, аногенитальная зона богата апокринными потовыми железами. Апокринный пот содержит разнообразные органические вещества, которые могут иметь собственный запах (т.н. феромоны), либо расщепляются резидентными бактериями с выделением летучих кислот, обладающих определёнными, не всегда приятными запахами.
Про потовые железы и пот подробнейшим образом написано тут: Мокрое дело - гипергидроз
Сальные железы располагаются по всей поверхности больших половых губ, частично на малых половых губах до линии Харта. В преддверии, как правило, нет сальных и потовых желез. Сальные железы вырабатывают кожное сало — маслянистое вещество, которое смягчает и предотвращает чрезмерное высыхание волос и кожи. Кожное сало не пахнет, но при окислении атмосферным кислородом и при расщеплении бактериями может приобретать неприятный запах. Кроме того, в области гениталий образуется смегма — скопление кожного сала в сочетании с отмершими клетками эпителия. Это белое пастообразное вещество можно обнаружить в складках между половыми губами и вокруг клитора. Избыток влагалищных выделений и пот могут вызывать выраженное раздражение в местах скопления смегмы.
Итак, у каждой женщины есть выделения и это абсолютно нормально. Что же влияет на характер и количество влагалищных выделений?
Менструальный цикл.
В начале цикла выделения скудные и густые.
В период овуляции (середина цикла) они становятся обильными, прозрачными и тягучими, напоминая яичный белок.
После овуляции выделения могут стать более густыми и беловатыми
Возраст.
У девочек до полового созревания выделения минимальны из-за низкого уровня гормонов.
В репродуктивном возрасте выделения регулируются гормонами и зависят от цикла.
В период менопаузы выделения уменьшаются из-за снижения уровня эстрогенов, что может привести к сухости слизистой.
Химические и физические раздражители.
Спринцевание (промывание влагалища водой или различными жидкими растворами)
Спреи/дезодоранты для интимной гигиены
Некоторые виды мыла или пены для ванн
Ароматизированные прокладки, туалетная бумага, влажные полотенца
Палочки "для сужения влагалища" и прочая вредительская аюрведа (это отдельный кошмар гинекологов и дерматовенерологов)
Гормональные изменения.
Во время беременности выделения становятся более обильными из-за роста уровня эстрогенов и усиленного кровоснабжения.
При гормональных нарушениях (например, дисбалансе эстрогенов и прогестерона) выделения могут меняться по цвету, консистенции и объему.
У некоторых женщин с синдромом поликистозных яичников наблюдаются изменения в характере выделений из-за гормонального дисбаланса.
Использование противозачаточных средств.
Многие гормональные контрацептивы уменьшают количество и сгущают цервикальную слизь, чтобы предотвратить попадание сперматозоидов в яйцеклетку. Однако у некоторых женщин, принимающих противозачаточные средства, наоборот увеличивается количество выделений. Особенно часто это происходит в первые несколько месяцев от начала приема противозачаточных препаратов.
Лекарственные препараты.
Некоторые лекарства могут провоцировать увеличение выделений в результате гормональных изменений. В частности, определённые препараты для химиотерапии, гормональная терапия и некоторые антибиотики могут вызывать увеличение выделений.
Рак шейки матки.
Постоянные обильные выделения могут быть признаком рака шейки матки. В большинстве случаев присутствуют и другие симптомы, такие как боль в области таза, болезненный половой акт, кровотечение после секса и кровянистые выделения. Однако, Описан случай, когда у здоровой сорокалетней женщины с единственным симптомом в виде обильных влагалищных выделений после 4-х лет обследований обнаружили рак шейки матки на очень ранней стадии.
Я не буду здесь описывать выделения при грибковых (кандидоз), бактериальных инфекциях (ИППП) и нарушениях микрофлоры (бактериальный вагиноз), потому как выделения при этих состояниях трудно спутать с физиологическими и это огромная тема, которая физически не влезет в текущий пост, но возможно напишу об этом отдельно.
На этом сегодня всё. Очень надеюсь, что данная информация была для кого-то полезна в плане понимания женской интимной физиологии.
Знаю, что было долго, местами нудно, так что - спасибо за внимание!
Когда очередная полуграмотная разоблачительница врачебных заговоров и срывательница покровов врывается в сообщество о медицине и начинает в хамской манере рассказывать какие все дураки, одна она умная, в белом пальто стоит красивая, сразу вспоминается сценка из незабвенного к/ф Даун Хаус
Собственно пост: Ответ на пост "Вопрос"
Кончено любой человек мало-мальски связанный с медициной покрутит пальцем у виска, кинет в игнор и пролистает дальше. Но авторша на то и рассчитывает, заявляя : - "Устала уже повторять : пост предназначен исключительно для дураков. Умным тут места нет."
И вроде бы с сарказмом говорит, да на самом деле глаголет истинную правду. Ей нужны даже не дураки, а просто люди далёкие от медицины, на расслабоне листающие ленту Пикабу. Которые конечно же никуда не полезут проверять информацию, а в голове у них авось что-то да отложится из её бредней. Главное говорить нахраписто, агрессивно, да картинку пострашнее прикрепить
Предлагаю внимательно посмотреть на агитку, которой антипрививошница, стращает аудиторию
В её оригинальном посте картинка обрезана, оригинальном варианте мы видим ссылку на сайт Центра по контролю заболеваний (CDC)
Source: https://www.cdc.gov/vaccines/schedules/hcp/schedule-related-...
Иронично, что авторка презрительно высказывается о ЦКЗ, но при этом постит информацию, взятую с этого сайта:
Кстати, доктор Энтони Фаучи никогда не был руководителем CDC, да и "к посадке его не планируют". Ему грозило судебное разбирательство по обвинениям в лжесвидетельстве, но он был помилован.
Но вернёмся от этой маленькой лжи к большой, а именно, к агитплакату с несчастным младенцем истыканным шприцами с ног до головы и надписью "График иммунизации ЦКЗ от утробы до 12 месяцев.
Переходим по ссылке и видим ничем не примечательный график вакцинации


Что же мы видим? До 12 месяцев в календаре 9 (с учётом ковида, гриппа и РСВ, которые делают при неблагоприятной эпидемической обстановке и в осенне-зимний период) вакцин + 10 ревакцинаций против 32 страшных шприцов на плакате. Ощутимое преувеличение на 40%
1. Гепатит В три дозы, последняя из которых может и после 12 мес вводиться
2. Ротавирусная инфекция - 2 или 3 дозы, в зависимости от типа вакцины. Антиваксеры, естественно нарисовали три.
3. АКДС (дифтерия, коклюш, столбняк) вакцинация и 2 ревакцинации.
4. Гемофильная палочка типа b - две или три дозы до 12 мес
5. Пневмококковые инфекции - две-три дозы до 6 мес
6. Полиомиелит - две дозы до 12 мес, третью можно после года
Это обязательные вакцинации, согласно календарю, которые необходимо сделать до года. У нас ещё против туберкулёза входит в список.
Посмотрим чего же доблестные антиваксеры напихали в свою агитку.
4 верхних шприца слева это материнские антитела, передающиеся внутриутробно (ах, эти матери - прививочные ехидны, с утробы травят детей). В календаре, к слову, эти вакцины не указаны, кроме респираторно-синцитиального вируса, от которого вакцинируют на поздних сроках беременности в зимний период, так что учитываем условно. Вакцины от гриппа и ковида в обязаловку до года не входят, как и вакцины от ветрянки, гепатита А, краснухи, кори, паротита. Но все эти вакцины на картиночку впендюрили (ковид аж в 6 и 7 месяцев, хотя в источнике указано, что перерыв должен быть минимум 8 недель), а то картиночка не будет такой эффектной и страшной как им хотелось.
Авторине и этого показалось мало, поэтому она стращает дальше:
А проблема вовсе не в прививках, а в их количестве. На фото разница в количестве для нашего поколения, и для современных детей. И это только на 12 месяцев. Всего там по-моему, выходит сотня уколов. (Ситуация по западной медицине, так и тема вся оттуда идет)
Когда в комментариях усомнились в верности этого утверждения, автореска выкладывает скриншот почему-то венгерского календаря вакцинации, не забывая грубить, конечно же
Как становится очевидно, переводчиком не учили пользоваться саму авториху, ибо ни про какую сотню уколов на данной картинке речь не идёт: красным выделено Kórokozók összesen (Общее количество патогенов) 109; дальше уже чёрным по белому: Fecskendő (инъекций) 17, Alkalom (раз) 13. Ппричём это план не до первого года жизни, а до 12 лет.
Тут наступает момент осознания существования многокомпонентных и поливалентных вакцин, но авторица переобувается в воздухе, и в привычной уже хамской манере заявляет, что на самом деле суть не в количестве уколов, а именно в количестве антигенов в одной вакцине.
Причём она не может осознать информацию, что у одной коклюшной бактерии из вакцины 1986 года имеется как минимум 12 антигенов (это из обнаруженных), сколько антигенных детерминант в столбнячном и дифтерийном анатоксинах сказать сложно, но однозначно немало. В поливалентных же вакцинах берётся не целая бактерия, со всеми её десятками и сотнями антигенов, а крошечный фрагмент полисахаридной капсулы. То есть современная поливалентная вакцина более мягкий вариант, чем моновакцина с ослабленной формалином целой бактерией или её токсинами.
Ну и уже коротко по перлам:
И главный прикол : никто! нигде! и никогда не проводил исследования на совместимость всего этого ядерного супа и их влияние (именно комплексное) на организм.
Конечно, конечно! Никто из учёных биологов, вирусологов, иммунологов, биоинженеров и т.д. об этом не подумал, только Серыймышь! Мне кажется это заявка на Нобелевку, не меньше.
Мы же в течение жизни не получаем ежедневно коктейлей из вирусов, бактерий и грибов и иммунная система никак не обрабатывает всё это безобразие, сидим себе в стерильных пузырях...
Думаю, даже вам с вашими ограниченными способностями должно быть понятно, что даже если одна прививка безопасна, то это вовсе не значит , что иммунитет можно безостановочно долбить возбудителями и насиловать выработкой антител.
Это называется штатная работа иммунной системы. Природа сама по себе безостановочно долбит возбудителями, на которые постоянно вырабатываются антитела. Одна поездка в общественном транспорте зимой это долбёжка похлеще любой поливакцины. И да, если насилие в виде выработки антител прекратиться, то очень быстро прекратиться существование организма.
В частности, в наше время весь этот набор привовок ассоциируют с невиданной в истории всплеском детского аутизма.
Никто кроме фанатов Эндрю Уэйкфилда не ассоциирует вакцины с аутизмом, статей на этот счёт более чем достаточно.
Ранее аутизм встречался у одного ребёнка на 10.000, а сейчас это 1 на 36.
Это же информация "Сети мониторинга аутизма и нарушений развития" (ADDM) - программы, финансируемой CDC! А мы помним как автореска относится к CDC! Их данным ни в коем случает нельзя доверять, ибо прошлый век, американцы ругаются и вообще Фаучи посОдят.
Для углубления темы. Если кто знает такое мудренее слово "амиши", так вот у них примерно так : ноль привовок, ноль аутизма.
Видимо слово настолько мудрёное, что вбить его в гугль и проверить никто не догадается. Ноль прививок оказывается только у 14% амишей, да и с аутизмом у них не всё так радужно.
И это не вдаваясь в подробности самих вакцин, которые раньше разрабатывали и тестировали по 20-50 лет, а нонеча ни одна мышь как говорится не пострадала.
Тут конечно не надо быть академиком, чтоб понимать, вакцинация это достаточно молодое явление, и сейчас мы получаем результаты разработок как раз таки этих самых сроков давности.
Вакцина от гепатита B начала разрабатываться в 70-ых годах; современная 23-валентная вакцина от пневмококковой инфекции в 80-х; вакцина от гемофильной палочки появилась в 1985 году, от ротавирусной инфекции в 1998 году. Что не так-то?)))
С началом весны всё чаще на приёме встречается шелушение кожи в области кончиков пальцев или ладоней. Кто-то из пациентов сам обращает на это внимание, кто-то отмахивается, мол - ерунда, всю жизнь с этим живу, а один молодой человек на полном серьёзе считал, что это линька, по типу как у змей, когда они кожу сбрасывают, и что так линяют все люди по мере роста.
Эксфолиативный кератолиз (keratolysis exfoliativa)
Kerato- приставка, обозначающая в данном случае ороговевшую ткань, ороговевший слой кожи + lysis — растворение, распад, ослабление, развязка. То есть, распад рогового слоя эпидермиса.
Ex- приставка, означающая отделение + foliaceus подобный листу, листовидный. Отшелушивание, крупночешуйчатое шелушение кожи в виде пластов, листьев.
Это весьма распространённое кожное заболевание, проявляющееся возникновением на коже ладоней и, иногда, подошв безболезненных заполненных воздухом пузырей, которые быстро вскрываются, образуя очаги шелушения разной степени интенсивности.
Несмотря на распространённость, литературы, посвященной данному вопросу крайне мало. Скорее всего, это связано с тем, что процесс обычно протекает легко, в большинстве случаев проходит самостоятельно и пациенты не обращаются за медицинской помощью.
Первое описание эксфолиативного кератолиза было дано в 1903 г. в диссертации Auguste Carayon "Desquamation estivale en aires des mains", что буквально можно перевести как "летнее шелушение в области рук". Заболевание действительно чаще обостряется в тёплую погоду.
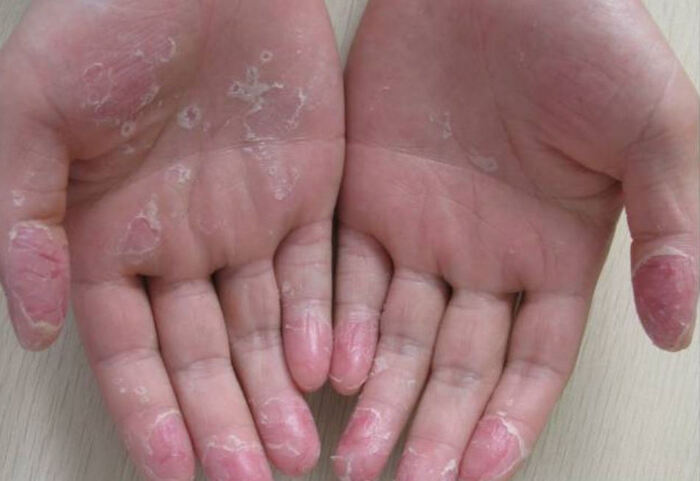
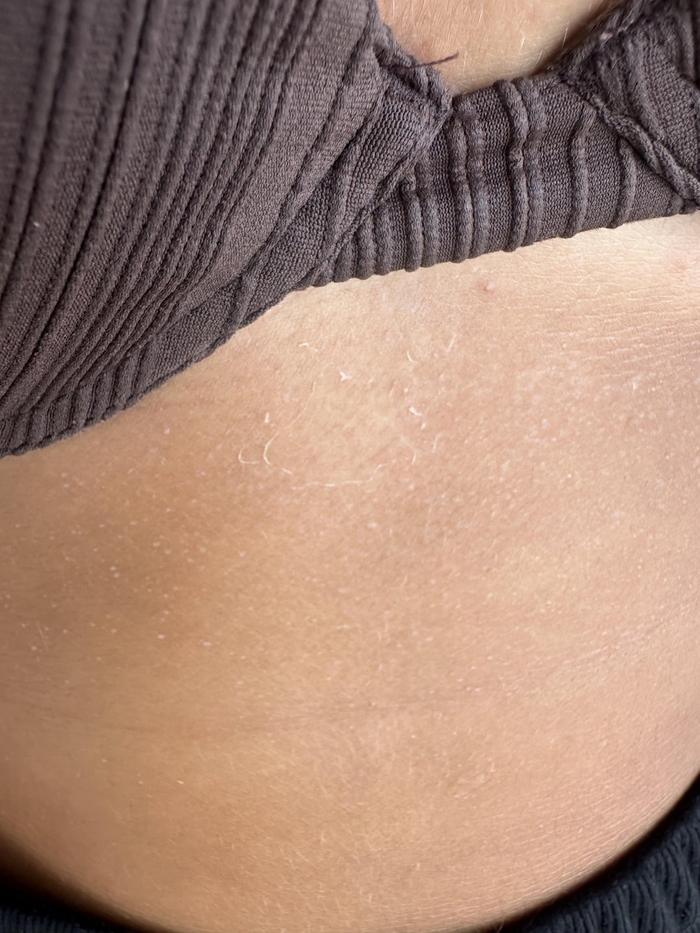
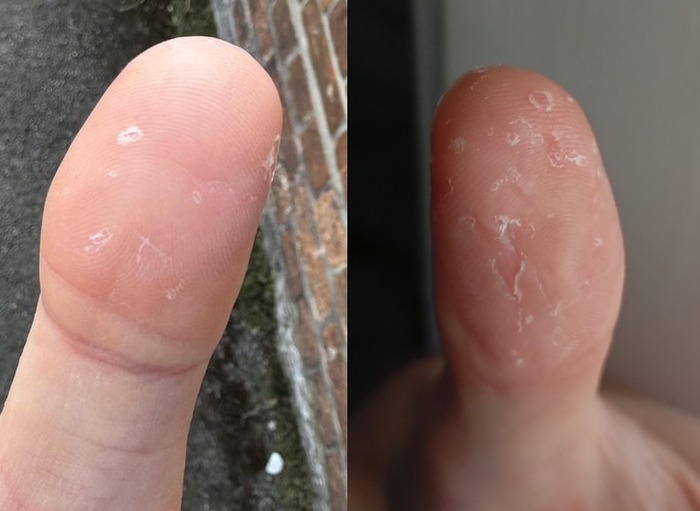
Первым признаком эксфолиативного кератолиза является появление одновременно в нескольких точках поверхностных, иногда едва различимых пузырей размерами от 2 до 10 мм. Пузыри всегда заполнены воздухом и никогда не содержат жидкости. Какие-либо ощущения чаще всего отсутствуют, изредка появлению пузырей может предшествовать легкий зуд, ещё реже пациенты отмечают возникновение неярких красноватых пятен в местах будущих пузырей.
Видны белесоватые пятна - поверхностные пузыри, которые очень скоро вскроются и образуют очаги шелушения
Покрышка пузырей, будучи нежной и тонкой, очень быстро разрывается, оставляя очаги шелушения сначала небольшие, круглой или овальной формы с воротничком отслоившегося эпидермиса. В последующем чешуйки по краям продолжают отслаиваться, очаги расширяются по периферии, сливаясь между собой. Область поражения расширяется и чем-то напоминает кружева. Центральная зона очагов становится хорошо выраженной, красного цвета, может быть болезненной. Пораженные участки кожи из-за отсутствия поверхностного слоя эпидермиса не могут должным образом выполнять свою защитную функцию, поддерживать гидролипидный барьер и препятствовать испарению воды, поэтому становятся сухими, краснеют, покрываются мелкими трещинками, чувствительность кожи резко усиливается.
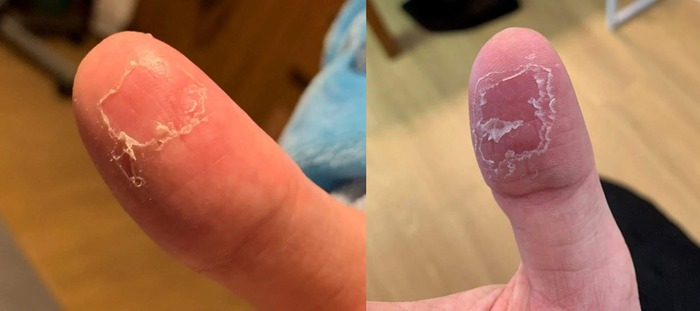
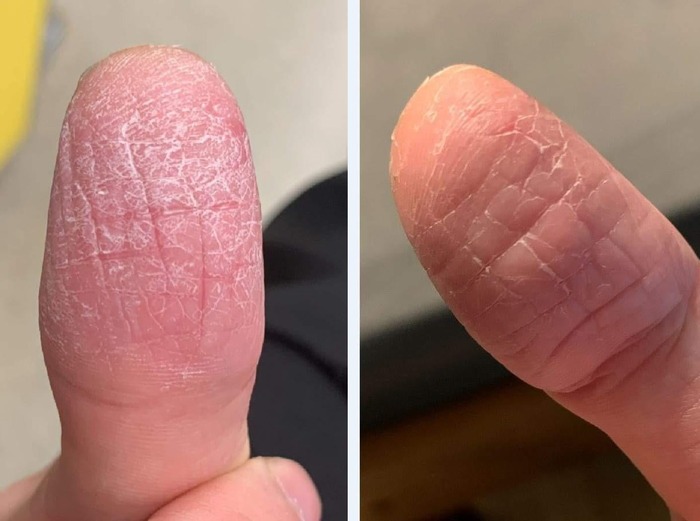
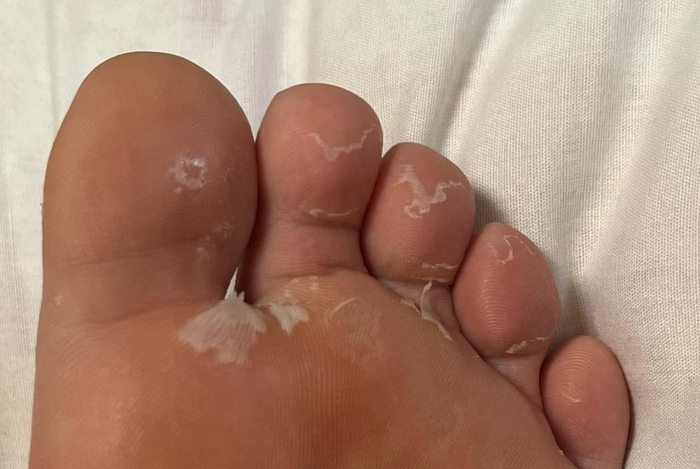
В некоторых случаях процесс выявляется только на кончиках пальцев, но иногда шелушение наблюдается практически по всей поверхности ладоней и подошв, изредка выходя и на боковые поверхности пальцев. В тяжёлых случаях трещины могут быть глубокими и болезненными, особенно на стопах, и требуют длительного периода заживления.
Многие пациенты жалуются на сглаживание, либо полное исчезновение папиллярных линий, что затрудняет или делает невозможной аутентификацию по отпечатку пальца после обострений заболевания.
Обострение длится в среднем 2-3 недели и конце концов кожа полностью восстанавливается, но рецидив может возникнуть в любое время. В тяжёлых случаях обострения следуют одно за другим, не давая коже полностью регенерировать и получаются двух-трёхуровневые ступенчатые очаги отслоения эпидермиса.
Причины эксфолиативного кератолиза на данный момент неизвестны.
Лет 20 назад считалось, что проблема кроется в недостатке витаминов, особенно А и биотина, но в более поздних исследованиях связь с какими-либо гиповитаминозами не была подтверждена. (Хотя до сих пор некоторые врачи безальтернативно назначают Аевит и другие мультивитамины для лечения шелушений кожи.)
Так же были предположения, что заболевание является наследственным и причина в генетических мутациях. Но в 2012 году британские учёные не смогли обнаружить у больных эксфолиативным кератолизом ни одной из известных мутаций, приводящих к нарушениям созревания и отшелушивания клеток кожи. Хотя, семейные случаи эксфолиативного кератолиза несомненно встречаются, конкретные генетические поломки пока что не обнаружены.
На сегодняшний день предполагается, что пусковыми факторами являются внешние воздействия, раздражающие кожу и некая предрасположенность.
Механизм развития шелушения при эксфолиативном кератолизе заключается в преждевременном разрушении межклеточных соединений - десмосом, которые, собственно, удерживают клетки в структурированном виде.
Расщепление десмосом специальными ферментами это - абсолютно естественный механизм смены отслуживших своё клеток кожи. Но по какой-то причине при эксфолиативном кератолизе этот процесс запускается преждевременно, не в поверхностном, а в чуть более глубоких слоях рогового слоя. При этом пока не удаётся обнаружить каких-либо нарушений клеточно-десмосомных компонентов, а так же отсутствуют признаки воспалительной реакции.
- Любые контактные раздражители, воздействующие на кожу рук. Иногда эти раздражители могут казаться привычными и безобидными, например, мыло для рук или даже вода.
В период обострений желательно исключить контакт со всеми потенциальными раздражителями: бытовой химией, косметическими средствами, красками, маслами, соками фруктов, овощей, ягод и другими пищевыми кислотами...
Так же желательно ограничить контакт с водой; для мытья рук лучше использовать тёплую воду, так как холодная или горячая вода вызывает раздражение кожи.
- Тёплую, сухую погоду или климат. Жизнь в жарком и влажном климате может предрасполагать людей к эксфолиативному кератолизу из-за повышенного потоотделения и мацерации (набухание, размягчение и разрыхление тканей вследствие длительного воздействия на них влаги).
- Гипергидроз (повышенная потливость) ладоней и стоп часто встречается у людей с эксфолиативным кератолизом, что вероятно так же связано с мацерацией кожи пОтом.
- Это заболевание часто встречается у рыбаков. Неясно, связано ли это с солёной водой или с какими-то веществами или бактериями, содержащимися в рыбе.
В большинстве случаев заболевание протекает легко и не требует лечения. Как правило существуют несколько наполненных воздухом пузырьков, которые лопаются и исчезают, не вызывая особых изменений на коже и какого-либо физического дискомфорта. Однако иногда обострения могут быть очень сильными, приводящими с обширными поражениями кожи, что сопровождается не только к болезненным ощущениям, но и выраженным дискомфортом, связанным с эстетической непривлекательностью вовлечённых участков.
Основные лечебные и профилактические мероприятия направлены на максимальное устранение любых потенциальных раздражителей:
Защиту от раздражающих факторов
Использование смягчающих, увлажняющих, барьерных кремов и бальзамов для кожи
Мытье рук водой с очень мягким мылом
Использование нитриловых перчаток при бытовой деятельности (мытьё посуды, уборка, работа в саду, приготовление еды, занятиях и хобби, связанных с химическими веществами: краски, лаки, эпоксидные смолы, технические жидкости и т.д.)
Ношение хлопчатобумажных перчаток и носков для впитывания пота и уменьшения трения.
При избыточном потоотделении (гипергидрозе) рук и стоп, желательно проводить лечение этого заболевания вне обострений эксфолиативного кератолиза.
Наружное лечение:
Основой наружной терапии является использование средств с высоким содержанием мочевины. Дополнительно могут использоваться увлажняющие и отшелушивающие кремы, содержащие, салициловую кислоту, фруктовые, молочную кислоты и т.д.
Нужно понимать, что средства с мочевиной не предотвращают и не уменьшают шелушение, а ускоряют его. Поэтому может показаться, что на какое-то время становится хуже и шелушение резко усиливается.
Также, очень важно помнить, что как только слой кожи начинает отслаиваться его уже нельзя восстановить и прикрепить обратно никакими средствами, можно только избавиться от него как можно быстрее, чтобы свежая кожа под ним начала восстанавливаться.
Помимо наружных отшелушивающих средств, встречаются данные о положительном влиянии на течение эксфолиативного кератолиза ацитретина (пероральный ретиноид второго поколения) и УФ-терапии.
К сожалению, эксфолиативный кератолиз далеко не единственная возможная причина шелушения кожи ладоней и подошв, существует немалое количество клинически похожих заболеваний, которые важно отличать для успешного лечения.
Помним, что для эксфолиативного кератолиза не характерны зуд, жжение и болезненность кожи. Очаги поражения не переходят на тыльные поверхности ладоней и стоп. Шелушение практически всегда симметричное и крайне редко затрагивает одну руку или ногу. В отличие от дерматитов, при эксфолиативном кератолизе кожные проявления не проходят при использовании местных стероидов (гормонов).
Контактные дерматиты рук.
Самая распространённая группа заболеваний, сопровождающихся сухостью и шелушением кожи. Дерматиты рук связаны с травматизацией (химической, физической, температурной), вызывающей раздражение кожи, и(ли) иммунной реакцией на потенциальные аллергены - контактная аллергия. Дерматиты рук часто встречается в отраслях, связанных с мокрыми работами или воздействием химических веществ, таких как уборка, общественное питание, металлообработка, парикмахерские услуги, медицина, ведение домашнего быта, покраска и механические работы.
В отличии от эксфолиативного кератолиза, шелушение развивается на фоне воспалительных явлений, очаги поражения затрагивают не только ладонные, но и тыльные поверхности пальцев и кистей рук, высыпания сопровождаются зудом, жжением, болезненностью. Лечение местными кортикостероидами вызывает выраженное улучшение.
2. Дисгидроз (дисгидротическая экзема, помфоликс)
Это хроническое рецидивирующее заболевание, оно характеризуется появлением на ладонях или стопах мелких (1-2 мм), плотных пузырьков, расположенных глубоко в коже и заполненных прозрачной жидкостью. Чаще всего поражаются межпальцевые области и боковые поверхности пальцев. Постепенно вскрываясь, пузырьки формируют очаги похожие на шелушение при эксфолиативном кератолизе. Характерен выраженный зуд в области высыпаний.
3. Ладонно-подошвенный псориаз
Это разновидность псориаза, при которой поражается кожа ладоней и стоп. Проявляется в виде симметричных очагов утолщения кожи с четкими границами, покрытых беловато-желтыми чешуйками. Под чешуйками обнаруживается воспалённая, застойно-красная кожа с трещинами на поверхности, трещины как правило глубокие, болезненные и длительно незаживающие.
4. Дерматомикоз кистей (грибковая инфекция)
На коже ладоней выявляется мелкое, иногда муковидное шелушение обычно по всей поверхности, кожные складки становятся более выраженными. Часто отмечается состояние, известное как «синдром двух ног и одной руки». В этом случае поражаются обе стопы и одна рука, что является очень характерным симптомом.
5. Дерматоз подошвенный ювенильный
Также известный как «синдром влажной и сухой стопы», представляет собой заболевание кожи стоп, которое обычно поражает детей в возрасте от 3 до 14 лет. Характеризуется симметричным покраснением с блестящей, глянцевой поверхностью, с тонкими бороздками и трещинками, поверхностным шелушением на опорных поверхностях стоп. Проходит самостоятельно и обычно полностью исчезает к половому созреванию.
6. Синдром акрального шелушения кожи
Редкое генетическое заболевание кожи, характеризующееся постоянным безболезненным шелушением верхнего слоя кожи. Шелушение наиболее заметно на кистях и стопах, хотя может затрагивать конечности целиком. Обычно начинается с самого рождения, но может проявиться позже, в детстве или в раннем взрослом возрасте. Синдром акрального шелушения кожи наследуется по аутосомно-рецессивному типу, то есть ребёнок должен получить мутантный ген от обоих родителей.
7. Эритема скарлатиноформная десквамативная (болезнь Фереоля-Бенье)
Заболевание нередко развивается после медикаментозных интоксикаций, переохлаждения, нервного потрясения, на фоне гриппозной или другой вирусной инфекции. Начинается внезапно или с небольшими продромальными явлениями (головная боль, недомогание, повышение температуры в течение 2—3 дней), затем на коже появляется сыпь в виде ярко-красных пятен различной величины — от точечных до крупных (1-2 см) с тенденцией к слиянию. Через 2—3 дня сыпь начинает исчезать. При этом появляется шелушение по всей коже. На ладонях роговой слой отторгается по всей поверхности (симптом перчатки). Возможны зуд, жжение, поражение слизистой оболочки рта, а также рецидивы заболевания.
Акральная эритема (ладонно-подошвенная эритродизестезия, синдром «рука-нога» или реакция Бургдорфа).
Вызывается классическими химиотерапевтическими препаратами и более новыми - молекулярным методами лечения рака. Симптомы могут появиться спустя 3–6 недель после начала химиотерапии. Тип симптомов зависит от применяемого препарата:
сухая, потрескавшаяся или шелушащаяся кожа на ладонях или ступнях;
покалывание или боль/жжение, особенно на кончиках пальцев.
образование пузырей, чаще на ладонях;
очаги утолщения и нагрубания кожи, внешне напоминающие мозоль. Чаще встречается на ступнях, чем на ладонях;
слабое или ярко выраженное покраснение
Эритрокератолиз зимний (кератолитическая зимняя эритема, кожа Оудтсхорна)
Редкое наследственное заболевание о котором впервые сообщили в районе Оудсхорн в Южной Африке, среди семей европейских иммигрантов. Генеалогические исследования пострадавших южноафриканских семей выявили общего предка — капитана Франсуа Ренье Дюмини, француза XVIII века, поселившегося на мысе Доброй Надежды. Также сообщалось о единичных случаях, не связанных с этим семейством, что говорит о возможных спонтанных мутациях.
Характеризуется покраснением и обширным шелушением кожи ладоней и подошв в зимнее время года и исчезновением симптомов в летние месяцы. В некоторых случаях процесс захватывает тыл кистей и стоп, голени, колени, очаги могут иметь довольно четкие границы. Состояние кожи улучшается после 30 лет.
Ограниченный акральный (ладонно-подошвенный) гипокератоз
Заболевание описано совсем недавно, в 2002 году. Представляет собой единичный, длительно существующий участок истончения рогового слоя округлой или овальной формы розовой окраски диаметром 0,3–4 см.
К пусковым факторам относятся травма, ожог, а также повторяющееся локальное механическое воздействие, приводящие к нарушениям процессов кератинизации. Как правило, это единичный очаг с характерной локализацией на ладонях, а также в области фаланг пальцев, стопы поражаются реже.
Шелушение кожи на ладонях и стопах (зачастую очень выраженное) может развиваться после некоторых инфекционных заболеваний, особенно тех, которые связывают с синдромом "носков и перчаток", каких как:
Гепатит В
Цитомегаловирус
Вирус Эпштейна-Барра
Вирус герпеса человека 6 типа
Корь
Вирус Коксаки (болезнь рука-нога-рот)
А так же в качестве индивидуальной реакции на некоторые пероральные медицинские препараты.
Надеюсь, данный пост будет полезен как пациентам, так и врачам не связанным с дерматовенерологией.
Спасибо за внимание!
В первую очередь хочу принести свои искренние извинения Доктору Андриянову за мои комментарии, которые он расценил как оскорбления! В своих комментариях я не имела умысла настолько оскорбить @DoctorAndriyanov, что он заблокировал меня в Лиге врачей и скрыл мои комментарии. Особенно, учитывая, что в данном сообществе встречаются гораздо более резкие высказывания в адрес доктора, но они почему-то не вызывают такой реакции, видимо в силу того, что доктор может авторитетно "разнести" эти комментарии и их авторов.
Ещё раз прошу прощения за мою резкость, которая была вызвана необоснованными и чрезмерно громкими высказываниями на тему антигистаминных препаратов от такого уважаемого авторитета широчайшего профиля, который, не жалея себя, помимо основного педиатрического приёма, консультирует по поводу рекомендаций узких специалистов всех направлений, ведёт онлайн консультации для людей, не имеющих доступа к высококвалифицированным докторам и несомненно налоги отчисляет с платных подписок, пополняя бюджет нашей страны!
Несмотря на то, что меня лишили права слова, хотелось бы обосновать резкость своих высказываний в комментариях к посту:
Антигистаминные при насморке, отите и аденоидах у детей
Для начала, на всякий случай, разберёмся о каких ринитах и гипертрофиях аденоидов говорит доктор, так как он не уточняет данный момент, считая само собой разумеющимся.
Судя по высказыванию про лечение сосудосуживающими и гормонами, доктор говорит про аллергический ринит и аденоидах аллергической природы, так как эффективность местных гормональных препаратов при НЕаллергических ринитах вроде как не доказана.
Могу ошибаться, так как неаллергические заболевания не моя тема. Но вот ссылка на исследования: https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD010592.pub2/full
В целом, достоверность доказательств для большинства результатов, описанных в этом обзоре, была низкой или очень низкой. Неясно, снижают ли интраназальные кортикостероиды, по мнению пациентов, тяжесть заболевания у пациентов с неаллергическим ринитом по сравнению с плацебо при наблюдении в течение трех месяцев. Однако интраназальные кортикостероиды, вероятно, повышают риск такого побочного эффекта, как носовое кровотечение. Существует очень мало исследований, в которых интраназальные кортикостероиды сравнивались бы с другими методами лечения, что затрудняет вынесение выводов.(с)
Рассмотрим следующие высказывание доктора:
Логика такая: антигистаминные используют для снятия отека при аллергии, а значит и в носу отек тоже уйдет.
Но нифига подобного.
Антигистаминные прежде всего нужны при зуде.
Вот тут меня и прорвало, простите. И я объясню почему.
Как понятно из названия, антигистаминные (или более правильно блокаторы H1-гистаминовых рецепторов) блокируют эти самые рецепторы, не давая медиатору воспаления гистамину связываться с ними и активировать их.
А какие же эффекты вызывает гистамин связываясь с h1-рецептором?
Свободный гистамин обладает высокой активностью: он вызывает спазм гладких мышц, расширение капилляров и понижение артериального давления; застой крови в капиллярах и увеличение проницаемости их стенок; вызывает отёк окружающих тканей. (с)
В большинстве источников информации про гистамин и его эффекты в первую очередь говорится об отёке тканей, а уже во вторую очередь про зуд.
Всем известная со времён учёбы в мед.вузе триада Льюиса тому подтверждение.
Блокаторы гистаминовых рецепторов блокируют все эффекты гистамина, а не выборочно: "зуд блокируем, отёк оставляем".
Почему тогда антигистаминные не используют при стенозе (крупе), когда происходит отек гортани?
Может быть потому что антигистаминные второго поколения не имеют инъекционных и ингаляционных форм? И пихать таблетку или сироп в рот задыхающемуся ребёнку ну как-то не совсем рационально, не находите? Да и действие их наступает не так быстро, так как они блокируют только свободные рецепторы, а на те, с которыми гистамин уже связался никак повлиять не могут? И раз стеноз уже начался, то требуются препараты несколько иного механизма действия?
Отек в носу антигистаминные не снижают, на сопли они тоже никак не влияют. Зато могут быть побочные эффекты, например, сонливость.
Очень даже снижают. С чего бы им не снижать, если отёк связан со свободным гистамином? Или Доктор считает, что антигистаминные как-то выборочно рецепторы выбирают, в коже блокирую, на слизистых не блокирую? Нет, это не так. Блокируют везде: и в коже, и в носу, и во рту, и на слизистых половых органов, и в мозгу, если туда дотягиваются. И реализуют противоотёчное действие, не давая гистамину расширять капилляры в том числе и слизистой носа и предотвращая её отёк и последующее усиление секреции носовой слизи.
И, кстати, побочные эффекты в виде сонливости характерны для антигистаминных первого поколения, которые проникают через гематоэнцефалический барьер и связываются с h1-рецепторами мозга. Антигистаминные препараты второго поколения, которые разрешены для детей практически не проникают через ГЭБ, так что седативные побочки весьма и весьма редки.
На моё крайнее удивление по поводу вышеуказанных откровений Доктора, он ответил ещё более спорными утверждениями:
Вот тут меня прорвало второй раз и этому есть веская причина.
Дело в том, то острая крапивница является жизнеугрожающим состоянием и врач, заявляющий, что при "крапивнице мы купируем зуд, а не сыпь" это просто какой-то сюр. Именно сыпь, которая по сути является уртикарной, то есть - отёком верхних слоёв кожи мы стараемся купировать, так как в любой момент такая сыпь может возникнуть на слизистой дыхательных путей и развиться в ангионевротический отёк всем известный как отёк Квинке.
Далее доктор пишет заведомую ложь, что при поллинозах первым делом назначаются гормональные препараты, а уже потом "до кучи" антигистаминные. Что не соответствует действительности и педиатр не может этого не знать. (Или может?)
Первая ступень симптоматической терапии - системные антигистаминные препараты, интраназальные антигистаминные препараты.
Ну и последующее высказывание уважаемого доктора, о том, что "в лечениЕ ориентируются не на инструкции к препаратам" меня окончательно и бесповоротно добило.
Тут, к сожалению, я не совладала с эмоциями и из меня полезли страшные оскорбления (слабонервным и впечатлительным просьба данный скриншот не увеличивать и не читать)
Собственно после чего я прокомментировала ещё один пост (Ингаляции с пульмикортом. Важный нюанс, про который многие не знают) Доктора, где он косвенно подтверждает, что чтением инструкций к препаратам не утруждается. Так как утверждает что:
ингаляции с пульмикортом могут вызвать молочницу (кандидоз) в тех местах, куда попадает лекарство. Поэтому распыленное вещество необходимо смыть с кожи и слизистых оболочек: лицо, рот, глаза.
На вопросы встревоженных родителей как выглядит молочница на лице, доктор скромно отвечает:
Прям на коже не найду, да и не видел никогда) Но глаза вполне могут поражаться. #comment_332854046
Однако, в самой инструкции к препарату чёрным по белому написано, что возможно развитие кандидоза ротоглотки, для чего и требуется полоскать рот. Ни о каких молочницах кожи лица и уж тем более - глаз, речи не идёт. Умывать лицо нужно для предотвращения раздражения кожи, а не развития кандидоза кожи.
В целом, с блокировкой меня в сообществе "Лига врачей" я абсолютно согласна! Совершенно недопустимо указывать коллеге на его неправоту, тем более в такой агрессивной и оскорбительной форме. Ещё раз приношу свои глубочайшие извинения Доктору @DoctorAndriyanov.
Спасибо за внимание!
Пост про грязный дерматоз Дункана собрал достаточно большое количество комментариев, в которых люди обнаруживали у себя или близких вроде бы похожие симптомы и делали вывод, что у них "вот это самое", хоть и не во всём симптоматика совпадает.
Однако, основным диагностическим критерием является возможность полностью удалить проявления дерматоза путём протирания спиртом, причём повторное появление высыпаний обычно не характерно.
Многие комментаторы описывали свои тёмные пятна на различных участках кожи, которые не удаляются спиртом, что говорит о том, что это однозначно признак совершенно другого заболевания.
На самом деле, заболеваний проявляющихся dirty-like (грязеподобными) высыпаниями не так уж мало и, пожалуй, одними из самых распространённых можно считать фрикционные дерматозы.
В силу не великой клинической значимости, это практически не изучаемый спектр кожных расстройств, не имеющий четкого определения и классификации. Об этих заболеваниях не пишут в учебниках и не обсуждают на конференциях, но при этом, они чрезвычайно распространены.
Кожа человека постоянно подвергается различным внешним и внутренним воздействиям. Здоровая кожа, будучи прочной, эластичной и упругой предохраняет нижележащие ткани от механических повреждений, вызываемых давлением и трением, однако переизбыток травмирующих сил может запускать процессы, направленные на защиту самого кожного покрова и именно эти процессы и влекут за собой появление фрикционных (или механических) дерматозов.
Исходя из вышеизложенного, фрикционные дерматозы, возникают в результате слабой, но регулярно повторяющейся травматизации кожи различными видами трения и(ли) давления; и могут иметь широкий спектр кожных проявлений в зависимости от локализации и типа повреждения.
Основные из таких проявлений - гиперкератоз, лихенизация и меланоз. Происходят из греческих слов от hyper (сверх, чрезмерно) kerato (роговое вещество) + Окончание "-оз", которое указывает на заболевание невоспалительного характера, связанное с качественными или количественными изменениями в том или ином органе.
Гиперкератоз – это аномальное утолщение верхнего (рогового) слоя эпидермиса в результате ускорения деления кожных клеток и(ли) замедления их отшелушивания с поверхности кожи. Чаще всего развивается в результате трения или давления, избыточной инсоляции, воздействия химических веществ и т.д. Кроме того, гиперкератоз может возникать на фоне многих кожных заболеваний.
Меланоз (греч. melanosis — почернение) избыточное накопление пигмента меланина областях, подвергающихся травматизации.
Лихенизация - (от слова lichen - обозначающего в медицине высыпания в виде сгруппированных плоских узелков) утолщение всех слоёв эпидермиса за счёт формирования узелков, сливающихся между собой.
Фрикционное бессимптомное потемнение разгибателей, также известное как гиперкератоз локтей и коленей.
У пациентов наблюдается равномерное, бессимптомное утолщение и потемнение на коже разгибательных поверхностей локтей и/или коленей с незначительным шелушением. Иногда подобные высыпания могут напоминать грязь, Данное состояние обычно напрямую связано с трением и давлением при опоре на локти и колени. Кожа в этих областях имеет определённые особенности строения, она толще и плотнее для того чтобы выдерживать постоянное сгибание и давление при различных видах деятельности, таких как опора на локоть при работе за столом, опора на колени при работе по дому и в саду. У тучных людей особое значение имеет момент опоры на локти при вставании из положения лёжа.
В результате длительного трения и давления, происходит повреждение могут накапливаться омертвевшие клетки кожи, в результате чего на коленях появляются темные участки кожи.
Лечение: кератолитические средства, такие как молочная 12,5%, салициловая 5-7%, гликолевая 10% кислоты и крем с мочевиной 40%, наряду с устранением трения эффективны в лечении этого состояния.
Мозолистость лодыжек
Развивается на коже наружных лодыжек в результате постоянного трения о мебель, ковровые покрытия или любые другие поверхности. Как правило связана с привычкой сидеть поджав одну ногу под себя или в позе лотоса, появляются чаще у женщин, чему, возможно, способствуют анатомические особенности строения таза , что делает их более склонными к принятию этой позы.
Сейчас очень распространённое явление. Я писала об этом заболевании: Нетипичная мозоль
Часто слышу от таких пациентов, что они, мол, всю жизнь так сидят, а мозоль только в последнее время появилась. Причин может быть масса, начиная от возраста, так как с течением жизни регенерационные способности кожи и сроки её обновления увеличиваются, и заканчивая такими факторами как смена мебели, увеличение массы тела, частоты и длительности пребывания в позе, вызывающей трение; температура, влажность воздуха и т.д.

Молитвенная шишка или молитвенный шрам, также известный как «забиба» (араб. изюм) — это отметина на лбу, появляющаяся из-за трения лба о молитвенный коврик. Во время молитвы принято стоять на коленях на молитвенном коврике и касаться лбом земли. Некоторые мусульмане убеждены, что наличие молитвенного шрама — признак особого религиозного усердия и благочестия. Некоторые мусульмане также полагают, что в «судный день» молитвенная шишка будет испускать нестерпимо яркий свет.
Молитвенная шишка может приводить к депигментации кожи, вызванной длительным давлением и разрастанием костной мозоли. В крайних случаях костная мозоль может стать настолько плотной, что действительно образовывает нарост, который хорошо различим.

Мышиная мозоль возникает из-за длительного использования механического манипулятора для ручного управления перемещением курсора на экране компьютера или проще говоря - компьютерной мыши. Появляется на локтевой стороне запястья из-за многократного трения выступа писеформной гороховидной кости о поверхность стола или коврика. Лечение как и у вышеописанных дерматозов - ограничение трения, кератолитические средства.
Фрикционный меланоз бедёр.
Весьма распространенное, но нигде толком не описываемое заболевание. В отличии от вышеописанных фрикционных дерматозов, в данном случае отмечается не утолщение кожи, а накопление меланина и дермальных макрофагов. Встречается преимущественно у смуглых женщин, склонных к полноте. Считается результатом трения внутренних поверхностей бёдер при ходьбе. Женщины с фототипом 3 и выше гораздо сильнее склонны к развитию гиперпигментаций в ответ на травматическое воспаление чем светлокожие. Повышенная потливость у тучных людей - дополнительный фактор, способствующий разрыхлению эпидермиса и, следовательно, более быстрому нарушению его целостности при трении. По сути каждая пешая прогулка в теплое время года является травмирующей, приводящей к хроническому воспалению и последующей пигментации.

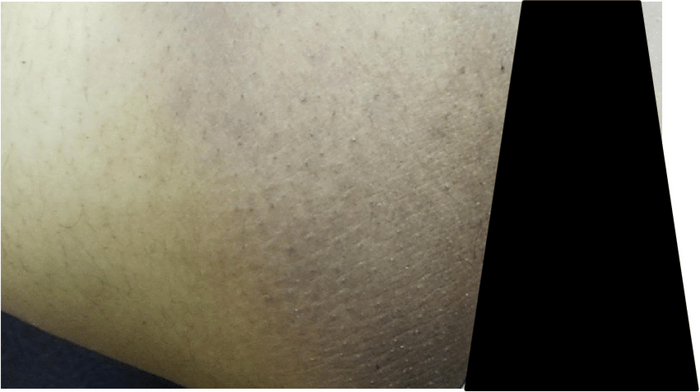

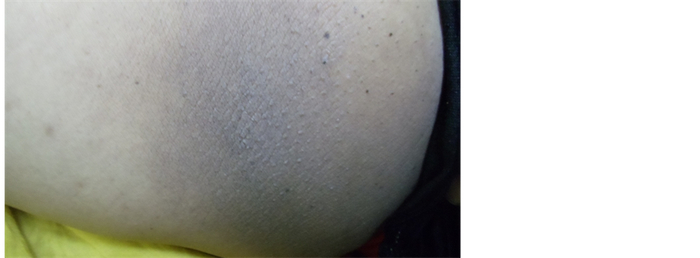
На первой фотографии отчётливо видно поредение волос в области трения, т.н. - фрикционная алопеция.
Гиперпигментации в отличии от гиперкератоза гораздо труднее лечить. И если на гиперкератоз мы можем воздействовать напрямую, физически убирая роговые наслоения, то меланин залегает в базальных (зародышевых) клетках кожи и в меланофагах в еще более глубоких слоях, а так как меланин гораздо устойчивее к повреждениям чем структуры клеток, то убрать его не повредив клетки очень сложно. А любое повреждение клеток может спровоцировать дополнительное отложение меланина, как реакцию на это самое повреждение.
Провоцирующие факторы:
Избыточный вес
Ношение тесной, синтетической одежды
Повышенная потливость
Эпиляция воском, шугаринг и прочие травмирующие кожу процедуры.
Фрикционный меланоз кожи (болезнь лифа)
Это заболевание кожи, возникающее в результате длительного растирания грубыми средствами для мытья тела, такими как мочалки из люффы, нейлона, конского волоса и т.д. Чаще наблюдается в странах Ближнего Востока, Индии и в азиатских странах.
Болезнь лифа - это поствоспалительный меланоз кожи, который возникает в ответ на травматизацию кожи, буквально зажимаемой между поверхностями костного выступа и грубой мочалки.
Проявляется преимущественно у худощавых людей бессимптомными коричневатыми пятнами над костными выступами, локализация обычно двусторонняя и симметричная, над выступающими частями тела (ключицы, голени, лопатки, кадык, боковые поверхности предплечий).

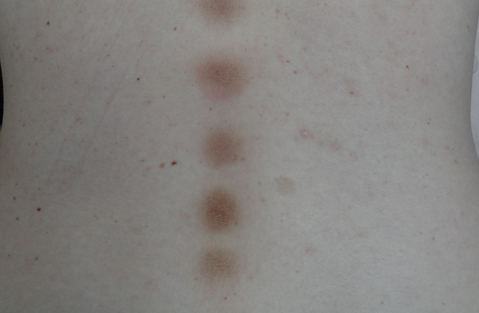
По видимому развивается в результате повреждения меланоцитов в самом глубоком (базальном) слое эпидермиса, выходу из них меланина с последующим поглощением меланофагами (пигментное недержание). У людей с развитой подкожно-жировой клетчаткой, жир действует как подушка амортизатор и предотвращает повреждение базального клеточного слоя.
В отдельную группу выделяют Дерматоз давенера.
Название этому дерматозу дали исследователи, которые наблюдали его проявления у тринадцати студентов-ортодоксальных евреев, худощавого телосложения. Кожные проявления были вызваны трением о жесткие спинки скамей, сидя на которых они молились (“давен" - слово, используемое евреями для обозначения молитвы отсюда и слово “давенер”). То есть, можно перевести как "дерматоз молящегося" и добавить в эту группу и пигментацию на коленях христиан, и мусульманскую забибу, и мозолистость лодыжек буддистов, медитирующих в позе лотоса. Либо переименовать в "фрикционный дерматоз позвоночника" и ставить этот диагноз всем худощавым людям, натирающим спину о жёсткие спинки сидений.
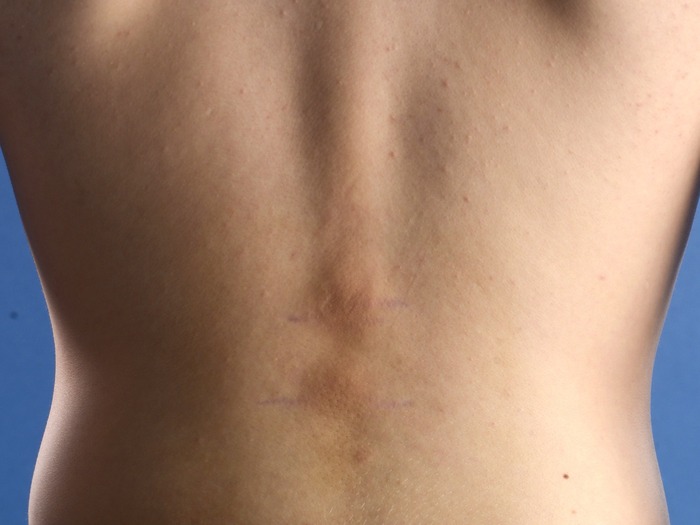
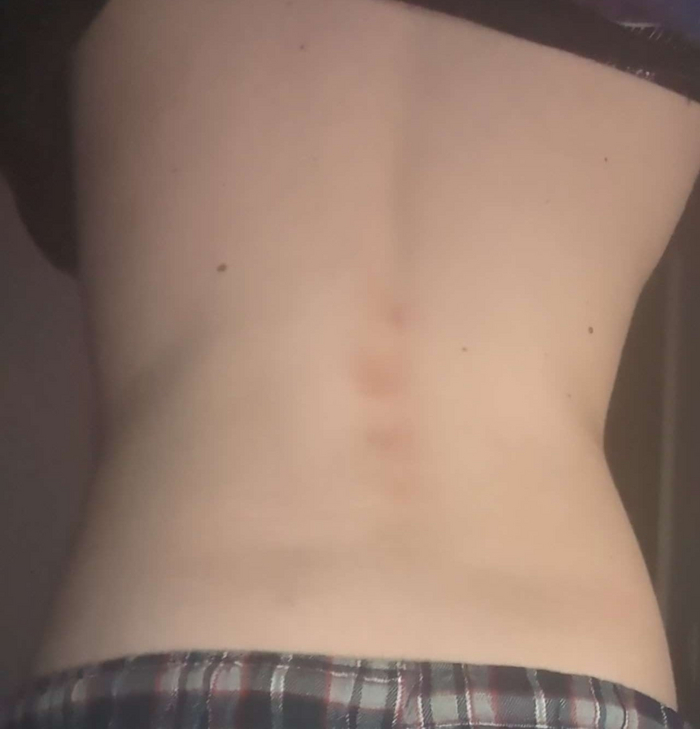
Фрикционные дерматозы в следствии самоповреждений.
Часто встречаются у людей с психическими отклонениями, но могут быть результатом вредной привычки или следствием некоторых заболеваний.
Артифициальный кератоз, как следствие дерматофагии, то есть - привычки кусать собственную кожу. Обычно обкусыванию подвергаются околоногтевые валики, тыльные поверхности пальцев и кистей рук. Высыпания представляют собой узелки или бляшки гиперкератотического вида, грубые и плотные при пальпации, чаще гиперпигментированные.

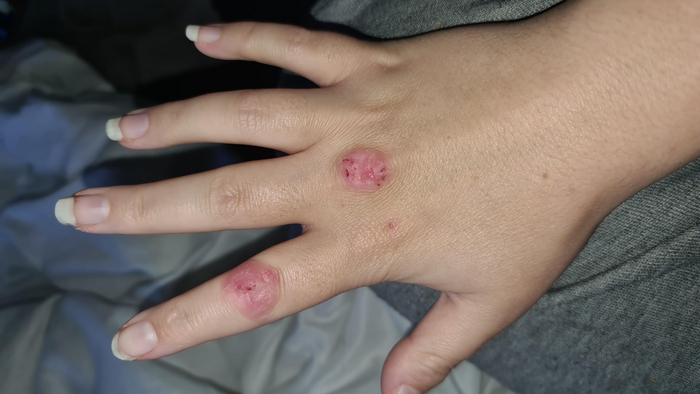
Когда обкусыванию и трению подвергаются задние валики ногтей, возможно развитие дистрофий ногтевых пластин, в том числе - срединной каналиформной дистрофии. Проблема с ногтями
Парестетическая ноталгия (писала об этом заболевании ранее - Доктор, у меня в одном месте свербит)
Характеризуется чётко локализованным, приступообразным зудом в области спины. Поначалу протекает без каких-либо проявлений на коже, но со временем на пораженном участке может формироваться участок более плотной (лихенизация) и темной кожи (гиперпигментация), что является результатом длительного расчесывания.
Лихеноидный фрикционный дерматит (летняя почесуха Саттона)
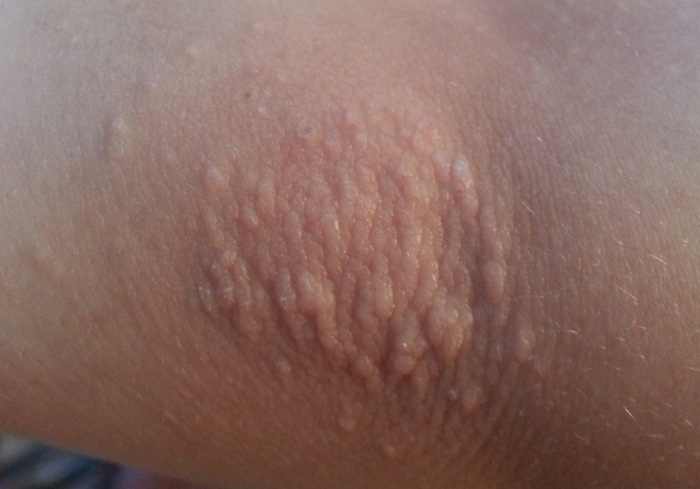
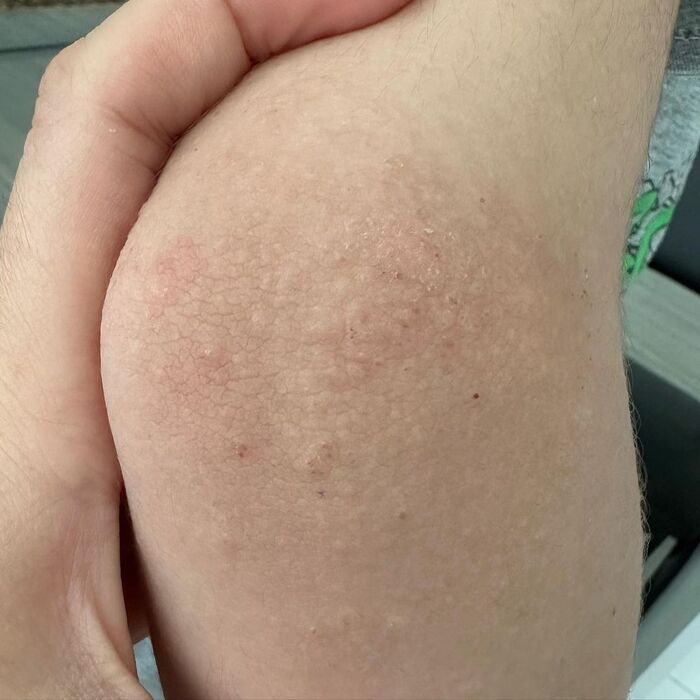
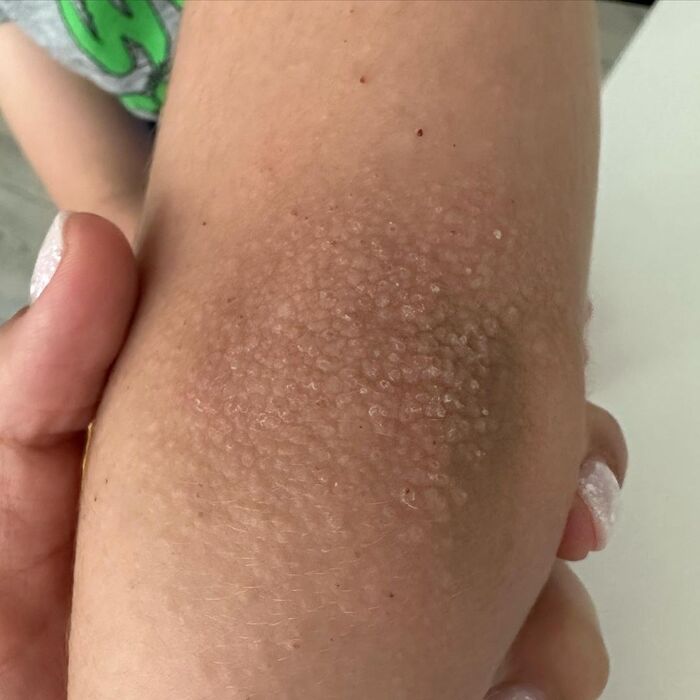
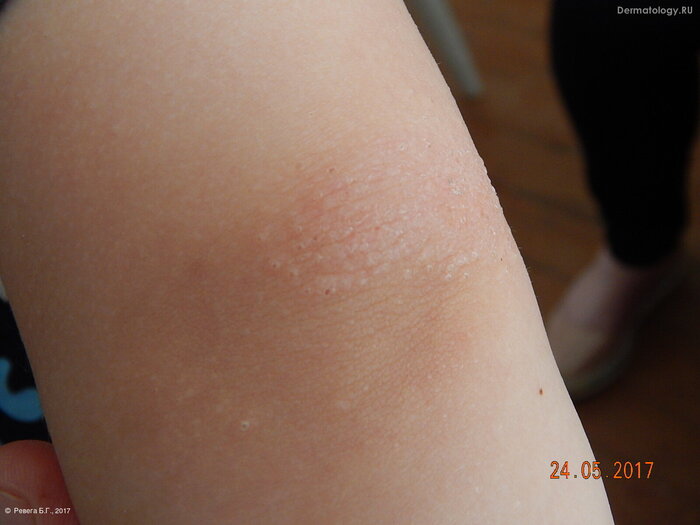
Проявляется множественными сгруппированными мелкими узелками, некоторые из которых имеют венчик из отслаивающегося эпидермиса и(ли) точечные корочки. Количество высыпается варьируется от единичных до множественных, сливающихся в небольшие бляшки.
Возникает у здоровых, активных детей строго на тыльных поверхностях рук, на локтях и коленях. Встречается преимущественно у детей школьного возраста. Провоцирующими факторами вероятно являются воздействие ультрафиолета и трение кожи о различные поверхности, такие как: трава, грунт, песок в песочнице или на пляже, напольные покрытия дома и на игровых площадках и т.д. Возникает в начале лета, когда кожа не защищена рукавами одежды, проходит самостоятельно с приходом осени.
Заболевание не опасно, не заразно, лечение не требуется. Можно использовать увлажняющие крем.
Traumatic anserine folliculosis
Не встречала в наших источниках упоминания этого диагноза. Смею предположить, что в переводе на русский это заболевание должно именоваться как: травматическая фолликулярная лихенизация /по типу гусиной кожи/.


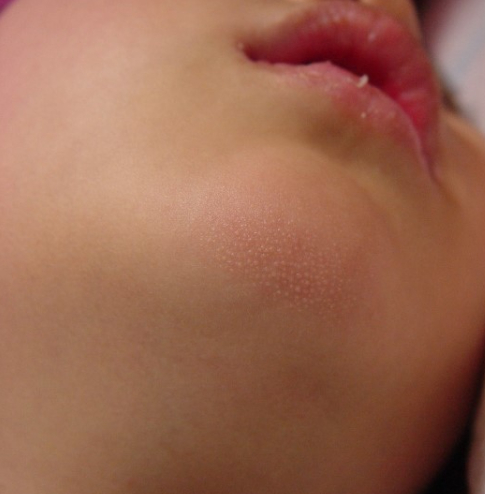

Является редко диагностируемым заболеванием.
Клиническая картина представлена обычно единственным очагом из множества тесно сгруппированных фолликулярных папул обычно на лице или шее. Вызывается повторяющейся травматизацией кожи трением или давлением из-за привычки опираться головой на руки или предметы мебели. Чаще всего наблюдается у детей и подростков, поскольку их кожа нежная и более подвержена травматизации при трении.
Дальше немного не по теме грязеподобных высыпаний, но тоже интересные и достаточно распространённые заболевания, связанные с трением.
Механическое акне
это высыпания, похожие на обычную угревую сыпь, которые, возникают на коже в местах, где она подвергается сильному трению, нагреванию, давлению и недостаточной аэрации. Наиболее распространенные места, где это происходит - плечи, спина или ягодицы. Механические угри могут начинаться с очень маленьких комедонов, которые почти не заметны. Со временем они могут перерасти в большие, воспаленные прыщи с гнойными головками. Механическими угрями может страдать любой человек, независимо от того, были ли у него подростковые прыщи. Но особенно часто механические угри встречаются среди физически активных людей, которые используют определённую экипировку, например: спортсмены и солдаты.

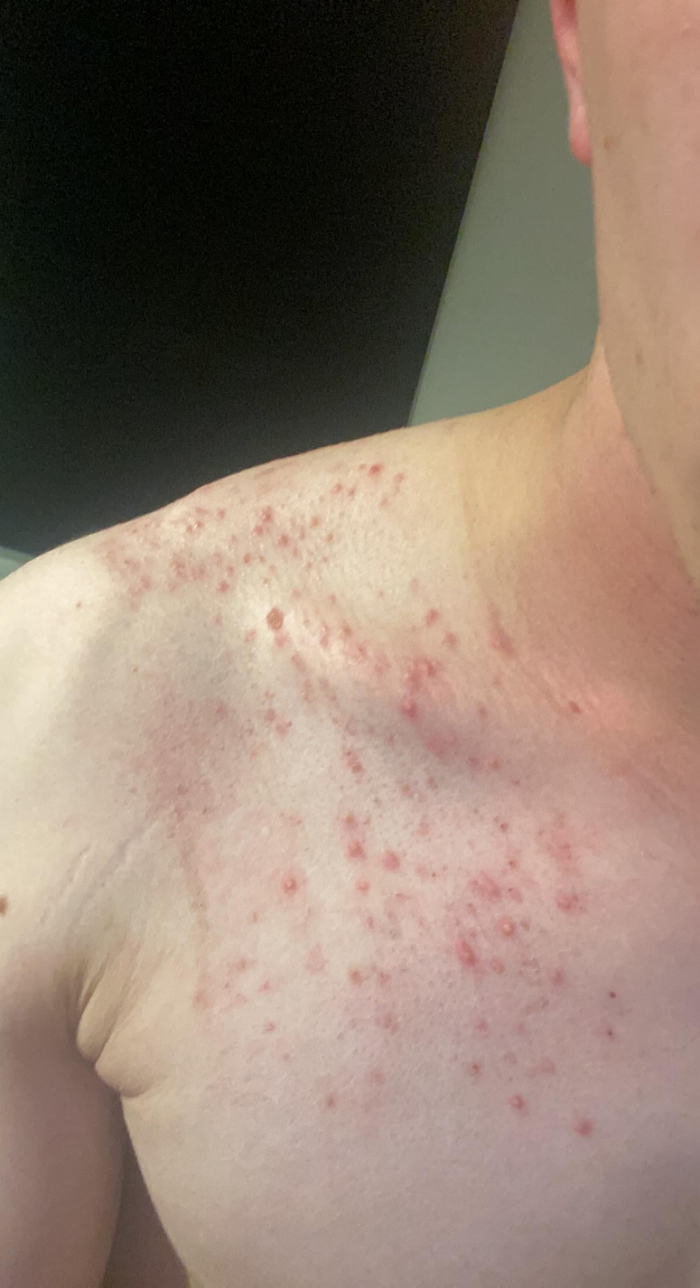
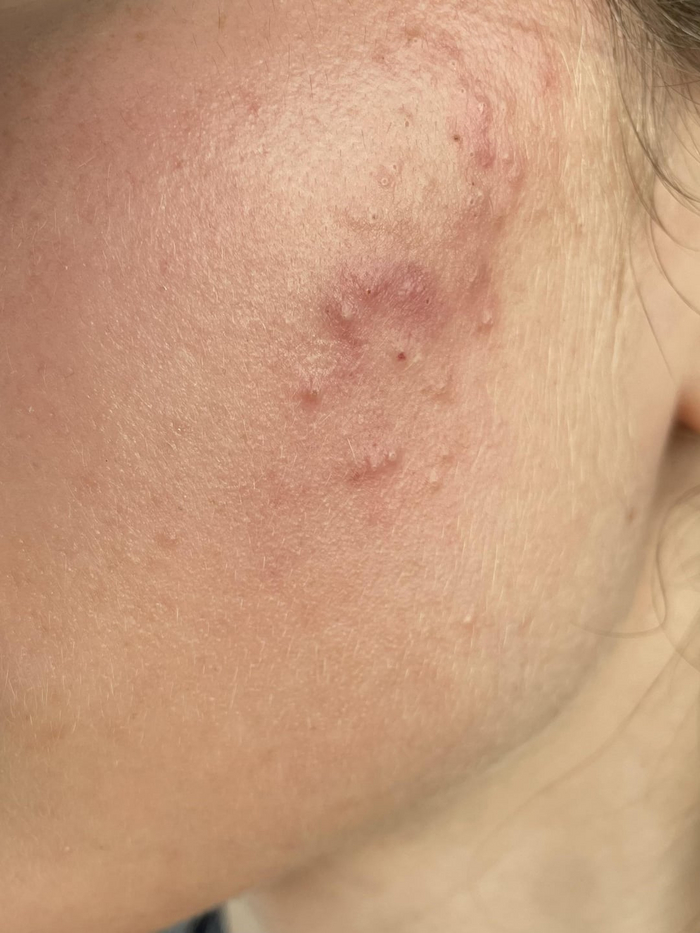
Провоцирующие факторы:
Лицо: привычка опираться лицом на руку и/или трение пальцами, подбородочные ремни шлемов или защитных масок, спортивные или декоративные повязки на лоб, головные уборы.
Шея: воротники рубашек, водолазок, свитеров; лямки рюкзака и ремни сумки.
Плечи: спортивная экипировка (различные виды защитных щитков), лямки рюкзака, медицинские повязки, гипс.
Спина: спинки сидений, рюкзаки, ортопедические бандажи и гипсовые повязки, бюстгальтеры, длительное горизонтальное положение у лежачих.
Ягодицы: сидячий образ жизни
Другой тип механического акне стал распространенной проблемой во время пандемии COVID-19: маскне. Это прыщи в области щек, челюсти и рта, вызванные механическим воздействием при ношении масок, а также закупоренными порами и, возможно, дисбалансом микрофлоры кожи.
Pool palms
Это доброкачественное состояние кожи с небольшим количеством зарегистрированных случаев. У нас в отдельную нозологию не выделяется, но летом достаточно часто встречается на детском приёме. Дерматит проявляется на коже рук и ноги, которая подвергалась многократному контакту с шероховатыми поверхностями бордюров, стенок и дна бассейна. Гипергидратация рогового слоя из-за длительного купания, по-видимому, является основным фактором, вызывающим это расстройство. Появление преимущественно у детей, по-видимому, обусловлено более тонкой и нежной кожей, а так же склонностью детей играть в бассейне, а не плавать. Лечение не требуется, заболевание проходит самостоятельно при отказе от посещения бассейнов на некоторое время.


Фрикционная (носковая) алопеция ног
Это тип приобретенной алопеции, вызванной повторяющимся трением участков, на которых растут волосы. Фрикционная алопеция может возникнуть из-за носков и/или обуви.


Распространённость заболевания не известна, учитывая доброкачественный и бессимптомный характер этого заболевания, фактическая распространенность может быть значительно выше, чем указывается в исследованиях. Чаще встречается у мужчин. Возможно по причине того, что женщины чаще носят короткие носки и предпочитают брить ноги. Точный патогенез остается неясным, но наиболее вероятным объяснением является нагрузка на волосяные фолликулы из-за трения. Волосы могут отрасти заново после устранения источника трения. Однако в хронических случаях алопеция может сохраняться даже после удаления причины. Гистология не показывает патологических изменений.
В данной статье я не рассматривала всем известные (мозоли, натоптыши) и узко специализированные (дерматозы музыкантов и спортсменов) фрикционные дерматозы.
В следующей части постараюсь подробно рассказать про второй по частоте встречаемости "грязеподобный" дерматоз, который часто ассоциируют с сахарным диабетом и метаболическими нарушениями - черный акантоз.
Спасибо за внимание!